Защемление нерва: диагностика, лечение и профилактика туннельных синдромов
 Содержание
Содержание
- Что такое защемление нерва
- Что нужно знать о строении нервной системы
- Причины защемления нервов
- Симптомы защемления нерва в позвоночнике.
- Симптомы защемления нервов в суставах
- Защемление седалищного нерва
- Синдром карпального канала, или защемление нерва в запястье
- Профессиональная болезнь офисных работников?
- Симптомы и признаки синдрома запястного канала
- Лечение синдрома карпального канала
- Нейропатия локтевого нерва
- Для кого защемление нерва – профессиональное заболевание?
- Диагностика защемления нерва в области позвоночника
- Профилактика защемления нервов
- Методы лечения защемления нервов в позвоночнике
- Первая помощь при защемлении нерва в спине
- Что нельзя делать при защемлении нерва
- Консервативное лечение
- Хирургическое лечение
- Осложнения защемления нервов
- Обзор научных исследований за последние 5 лет.
В международной классификации болезней нет такого диагноза, как защемления нерва. Ни один врач не напишет в истории болезни «защемление нервных корешков». Означает ли это, что проблема надуманная?
Вовсе нет, однако это состояние никогда не возникает само по себе: защемление нерва в позвоночнике или суставе – результат травмы, патологии, того или иного заболевания.
Что такое защемление нерва
Компрессия, или защемление нерва, – это состояние, когда нерв сдавливают окружающие ткани: кости, сухожилия, мышцы, иногда даже опухоли. Нервные корешки могут пострадать, например, из-за сужения просвета между позвонками: если в хрящах позвоночника происходят дегенеративные изменения, объем хрящевой ткани уменьшается, вместе с тем сокращается и расстояние между позвонками.
Из-за этого нервные волокна, выходящие между позвоночными дисками, пережимаются. Поскольку позвоночник при таких изменениях не выдерживает обычных нагрузок, мышцы спины постоянно перенапрягаются, возникают мышечные спазмы. Это только ухудшает ситуацию, создавая дополнительную нагрузку на нервные ткани.
Если позвонки, сухожилия или мышцы сдавливают нерв долгое время, он воспаляется.
Но это не худший вариант, потому что при сильном давлении нервная ткань может терять чувствительность и отмирать. Однако не следует думать, будто защемление нерва – проблема, которая может возникнуть только в области позвоночника. Не реже встречаются защемления нервов верхних конечностей:
- синдром карпального канала, т.е. защемление срединного нерва в запястном канале – проблема, которая приобрела особую актуальность в век гаджетов и компьютеров;
- синдром кубитального канала – сдавление локтевого нерва;
- синдром круглого пронатора – так называемый «синдром медового месяца», когда сдавливается срединный нерв между пучками мышц руки;
- синдром компрессии лучевого нерва и многие другие.
Все эти проблемы медики объединяют в группу заболеваний под названием «туннельные синдромы» или «компрессионные нейропатии». Термин «туннельный синдром» обозначает защемление нервов в естественных каналах (туннелях), которые образуют кости, мышцы и сухожилия. Нейропатия – общее название патологических состояний, связанных с изменением в нервах.
Защемление нервных волокон может произойти возле любого сустава: в позвоночнике, руках, ногах, корпусе, даже лице. Один из самых мучительных для человека синдромов, связанных с защемлением нервов, – синдром тройничного нерва, который иннервирует лицо. Интенсивность боли при поражении тройничного нерва может быть такой, что даже зубная боль в сравнении кажется не такой уж и невыносимой.
Медицина выделяет несколько десятков туннельных синдромов, одни встречаются реже, другие – чаще. Например, работники промышленности и любители гаджетов нередко сталкиваются с синдромом карпального канала, который может возникнуть из-за постоянной однотипной нагрузки на кисти рук.
Врач спортивной медицины, невролог Виктор Косс так описывает проблему: «Рядом с нервом проходит кровеносный сосуд. При бытовых, спортивных и профессиональных травмах нерв пережимается, отсюда жалобы на онемение, ограничение подвижности, отечность и боль. На осмотре невролог обязательно установит причину боли. Это может быть и писчий спазм, и остеохондроз шейного отдела и многое другое. Способ лечения будет зависеть от причины травматизации нерва рядом с тем или иным суставом. Также туннельный синдром может быть вызван сопутствующими патологиями: например, гормональным сбоем, грыжей диска шейного и поясничного отдела позвоночника. Туннельный синдром, как правило, прогрессирует, поэтому лучше сразу идти к врачу».
Что нужно знать о строении нервной системы
Что собой представляет нерв, который можно «защемить»? Это покрытое оболочкой сплетение длинных отростков нейронов, которое передает сигналы между головным, спинным мозгом и органами. Все нервы человеческого тела образуют периферическую нервную систему (ПНС). Можно задать наивный вопрос: «Если есть периферическая система, должна быть и центральная?» Да, есть и центральная нервная система (ЦНС) – это спинной и головной мозг.
В нашем определении нерва есть одно неясное место: «нейрон». Что это такое? Со школьных времен большинство людей знает, что нейрон – структурный элемент нервной системы, но давайте попробуем представить его более наглядно. Это электрически возбудимая клетка, которая принимает, обрабатывает, хранит и передает электрические и химические сигналы.
Наши мысли, чувства, переживания, память, даже характер – все это сложная совокупность таких вот электрических и химических процессов, которые происходят в организме. Поэтому поражения нервной системы могут приводить к потере памяти, изменениям личности, галлюцинациям. Как видите, боль из-за ущемления нервных волокон – еще не самая большая беда.
Итак, нерв – это сплетение отростков электрически возбудимых клеток, покрытое оболочкой.
Через него проходят электрические и химические импульсы, несущие информацию от спинного и головного мозга к органам и наоборот. Соседние нервы могут образовать нервные сплетения, но чем дальше от мозга, тем больше разветвлений дают нервы, а крайние их точки принято называть нервными окончаниями.
Нервы можно разделить на 3 большие группы:
- центростремительные или чувствительные – передают импульсы от органов к мозгу;
- центробежные или двигательные – доводят импульс от мозга к иннервируемому органу;
- смешанные – передают импульсы в двух направлениях.
Как устроена нервная система
Периферическая нервная система – важнейшая часть организма, она «управляет» всем телом, но парадокс в том, что у нее нет той физиологической защиты, которая есть у спинного или головного мозга. Плотные ткани или водные среды не защищают нервы, которые свободно располагаются в организме. Поэтому нервные волокна уязвимы к негативным внутренним и внешним факторам, из-за чего у человека могут проявляться функциональные расстройства нервной системы – их лечением занимается невропатолог или невролог.

Иллюстрация 1: Схематическое изображение устройства нервной системы
Отдел нервной системы, который регулирует работу внутренних органов, сосудов и секреторных желез, называется вегетативной системой (ВНС). Именно благодаря ВНС бьется сердце, легкие наполняются воздухом, желудок переваривает пищу. Особенность работы вегетативной системы – бессознательность. Человек не осознает внутренних процессов, не прилагает усилий, чтобы они происходили. Все они выполняются автоматически. Какие-то мы можем контролировать: например, можем задержать дыхание. А какие-то процессы находятся за пределами осознанного вмешательства: например, сердцебиение.
Анатомически и функционально ВНС можно разделить на симпатическую, парасимпатическую и метасимпатическую системы. Симпатические и парасимпатические нервные волокна собирают информацию от органов чувств и передают ее в головной мозг. Мозг обрабатывает информацию и посылает импульсы в обратном направлении – это происходит настолько быстро, что для самого человека все эти процессы остаются невидимыми.
Симпатическая система – это наш инструмент для взаимодействия с окружающим миром. Именно она позволяет нам увидеть знакомого и пожать ему руку или заметить опасность, чтобы уклониться от нее.
Метасимпатическая нервная система поддерживает связь между внутренними органами в обход головного мозга. Благодаря ней легкие и желудок могут влиять, например, на сердце. В норме МНС не изолирована от головного и спинного мозга, но если связь нарушается, метасимпатическая нервная система продолжает поддерживать работу внутренних органов.
Что такое спинномозговые нервы и почему они так важны
Сосудисто-нервные пучки есть у всех важных органов, а вблизи суставных сгибов проходят крупные нервы. В составе периферической системы – 12 пар черепно-мозговых отведений и 31 пара нервов, которые исходят от спинного мозга. Они отвечают за функционирование всех клеток и органов. Каждой паре соответствует сегмент спинного мозга и определенный участок мышц, кожи, костей, который она иннервирует. Каждая из 31 пары спинномозговых нервов соединяется и выходит на уровне межпозвоночных отверстий в виде 3-4 ветвей.

Иллюстрация 2: Схема строения и связей вегетативной нервной системы
К сожалению, если речь идет о защемлении нервов в спине, страдают ветви спинномозговых нервов. Из-за этого нарушается иннервация мышц, кожи и внутренних органов. Поэтому защемление нервов чревато не только болью, онемением и другими неприятными ощущениями – оно может негативно повлиять на работу внутренних органов, лишить возможности двигаться. Заболевания нервных волокон – всех, не только спинномозговых – принято называть невралгиями или невритами.
Невралгия – воспаление нервных клеток без их разрушения и гибели. Зато неврит – тяжелое воспаление или результат травмы, при котором разрушается структура нервной ткани. Болезни могут затрагивать одну или несколько веток нервов, нервные сплетения или даже все нервные волокна организма. И невралгии, и невриты тесно связаны с туннельными синдромами, потому что при длительном давлении на нервы их воспаление – практически неизбежность.
Однако у невралгического синдрома, возникающего из-за сдавливания корешков спинномозговых нервов, есть свое название: радикулопатия, или корешковый синдром. Это комплекс симптомов, которые возникают при компрессии спинномозговых корешков. Чаще всего речь идет о боли в шее, пояснице, руках, ногах, даже в области сердца или желудка. Радикулопатия возникает не внезапно; как правило, ей предшествуют длительные дегенеративные изменения в межпозвонковых дисках, которые в странах бывшего СССР принято называть остеохондрозом.
Причины защемления нервов
Анатомически правильное положение костей, сухожилий и мышц исключает защемление нервов, но иногда естественные структуры организма меняются. К сдавливанию нервов приводят:
- Травмы, включая вывихи.
- Артриты – воспаления суставов.
- Злокачественные и доброкачественные опухоли.
- Врожденные патологии позвоночника и суставов.
- Искривления позвоночника: сколиоз, лордоз, кифоз.
- Остеоартрит – разрушение хрящевой ткани и формирование костных наростов.
- Чрезмерная единовременная нагрузка: например, при резком движении или поднятии тяжестей.
Чаще всего люди обращаются за медицинской помощью после травм: прямых ударов по корпусу или рукам-ногам, падений, автомобильных аварий. Переломы костей, растяжения и разрывы связок, сухожилий нередко сопровождаются компрессией нервных волокон. Но кроме того, есть факторы, которые увеличивают вероятность появления компрессионной нейропатии – и для этого зачастую не нужны экстремальные обстоятельства вроде травм. К таким факторам относятся:
- Беременность.
- Тяжелые виды спорта.
- Избыточный вес, ожирение.
- Узкая одежда и тесная обувь.
- Нарушения осанки, сутулость.
- Длительный постельный режим.
- Постоянная физическая нагрузка с повторяющимися движениями.
- Эндокринологические заболевания: поражения щитовидной железы, диабет.
Защемление нерва и спорт
Защемление нервов в области позвоночника или суставов может произойти во время занятий многими видами спорта: бодибилдингом, борьбой, даже йогой (хотя йога, по большому счету, не является спортом). Чаще всего причиной защемлений при спорте являются повторяющиеся однообразные движения или травмы.
С невропатией локтевого нерва часто сталкиваются спортсмены, которым важно поддерживать силу рук: тяжелоатлеты, гимнасты, метатели копья. Из-за постоянных нагрузок во время тренировок и соревнований нерв подвергается чрезмерному напряжению в кубитальном канале, его волокна повреждаются. Реже спортсмены сталкиваются с невропатией лучевого нерва.
Представители силовых видов спорта, для которых характерны ротационные движения рукой с нагрузкой, часто имеют дело с поражением срединного нерва. Эта проблема характерна, например, для борьбы и армреслинга. Волейболистам же нередко приходится лечить такое заболевание, как невропатия надлопаточного нерва.
Перенапряжение и микротравматизация нервных волокон у профессиональных спортсменов способны вызывать такие поражения нервной системы:
- компрессию срединного нерва;
- защемление локтевого нерва;
- поражение заднего межкостного нерва предплечья;
- синдром запястного канала;
- синдром кубитального канала,
- поражение нерва в канале Гийона и другие.
Спортсменам следует помнить, что при появлении симптомов защемления нерва важно дать организму отдых – на две недели лучше отказаться от активности. Возможно, лечение затянется на больший срок. Однако игнорировать боль и надеяться, что «само пройдет», точно не стоит, потому что в перспективе невылеченная компрессия нерва может обернуться отмиранием нервов, атрофией мышц и инвалидизацией.
Защемление нерва и сидячий образ жизни
Но не только спортсмены подвержены проблемам с защемлением нервов. Малоподвижный образ жизни – один из факторов риска, потому что предполагает долгое нахождение в позе сидя. Именно в таком положении поясничный отдел позвоночника испытывает наибольшие нагрузки, что может обернуться сокращением расстояния между позвонками и ущемлением нервных корешков.
Сидячий образ жизни также связан с ослаблением мышечного корсета. Из-за недостатка физической активности мышцы спины слабеют, они перестают справляться с обычной нагрузкой, что в перспективе ведет к болям в спине. Не стоит забывать и о том, что недостаток физической активности – прямой путь к дегенеративным изменениям в хрящевой ткани. А одно из осложнений остеохондроза – компрессия спинномозговых нервов.
Оптимальный режим, предотвращающий проблемы со здоровьем, – умеренная, дозированная физическая активность. Перенагрузки и недостаток движения – две крайности, которые могут привести человека на больничную койку.
Симптомы защемления нерва в позвоночнике
Общие признаки компрессии спинномозговых нервов можно описать как боль, онемение, покалывание, потерю чувствительности, мышечную слабость. Однако симптомы варьируются в зависимости от того, в каком именно отделе позвоночника происходит сдавливание нервов:
- В шейном отделе. Симптомы обычно возникают на той стороне тела, где проходит защемленный нерв. Они могут включать боль в шее, лопатке, плече, руке и верхней части груди. Также боль иногда отдает в пальцы. Чаще всего люди обращаются к врачам с жалобами на острую боль, покалывание и даже треск в шее, но может быть и онемение, тупая боль по пути прохождения нерва. Другие симптомы – слабость в кисти, плече, локте или всей руке; усиление боли при определенных движениях шеей. Зато при заведении поднятой руки за голову болевой синдром обычно ослабевает, потому что уменьшается компрессия не нерв. Чаще всего защемляются корешки между шестым и седьмым шейным позвонками, и тогда возникает слабость в трицепсе, покалывание по задней стороне руки и в среднем пальце.
- В грудном отделе. Компрессия спинномозговых нервов грудного отдела дает о себе знать сильной болью в области сердца – она похожа на сердечную, поэтому люди нередко ошибочно обращаются к кардиологу, когда им нужна помощь невролога. Эта боль накатывает периодами, она колющая и пульсирующая, при этом возникают проблемы с дыханием. При попытке сделать глубокий вдох боль становится только интенсивнее. Появляется чувство скованности в груди, которое усиливается, когда человек двигается. Боль может «расползаться» от ребер к позвоночнику, к тому же из-за сдавления нерва способен нарушиться сердечный ритм. Ввиду того, что симптомы похожи на ишемию или сердечный приступ, даже врач может поставить неверный диагноз. Однако, в отличие от сердечных болей, приступы, вызванные защемлением нерва, длятся долго, а прием лекарств «от сердца» не помогает. При сильном сдавливании нервов боли могут появиться и в области желудка – они похожи на боли, вызванные язвами, колитами и другими болезнями желудочно-кишечного тракта. Если спазмолитик не помогает, значит, человек имеет дело с невралгией, а не желудочными болями. Однако боли необязательно постоянные, они могут возникать эпизодически, даже ночью, когда организм расслаблен (защемление нерва иногда происходит при расслаблении мышц, а не их напряжении).
- В поясничном отделе. Наиболее значимый симптом – боль в пояснице, которая сочетается с односторонней болью в ноге. Как правило, боль в пояснице выражена слабее, ее можно описать, как ноющую, тогда как боль в ноге – острая. Кроме этого, человек может отмечать онемение, покалывание, мышечную слабость в ноге, включая стопу. Но чаще всего острая боль ощущается под коленом, и болевые ощущения усиливаются, когда пациент кашляет, чихает, сидит или стоит.
Симптомы защемления нервов в суставах
Защемить нерв может в любом суставе, и симптомы будут различаться в зависимости от локализации проблемы. Но, как и в случае с позвоночником, у компрессии нервов в разных суставах есть общие признаки. Как правило, речь идет о боли по ходу защемленного нерва, покалывании, онемении, мышечной слабости, отеках. Для каждого нерва и сустава существует свой перечень симптомов, свои подходы к диагностике и схемы лечения: в настоящее время насчитывается более 30 разновидностей туннельных синдромов. Поэтому давайте рассмотрим только самые распространенные из них.
Защемление седалищного нерва
Седалищный нерв – самый толстый в диаметре и длинный нерв в теле человека. Его образуют корешки крестцового сплетения – это передние ответвления четвертого и пятого поясничного нерва плюс ветви четырех крестцовых нервов. То есть седалищный нерв начинается в пояснице и копчике. Он выходит через щель мышц таза, пролегает между большой ягодичной мышцей и другими мышцами бедра. Седалищный нерв достигает подколенной ямки, где разделяется на две ветки: большеберцовую и малоберцовую. Эта структура иннервирует ноги – благодаря седалищному нерву мы можем ходить, бегать, прыгать, ездить на велосипеде, да и просто шевелить пальцами ног.
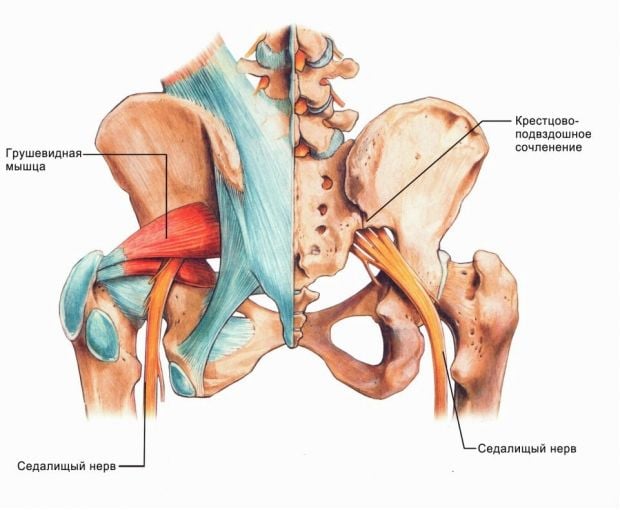
Иллюстрация 3: Выход седалищного нерва в щель грушевидной мышцы
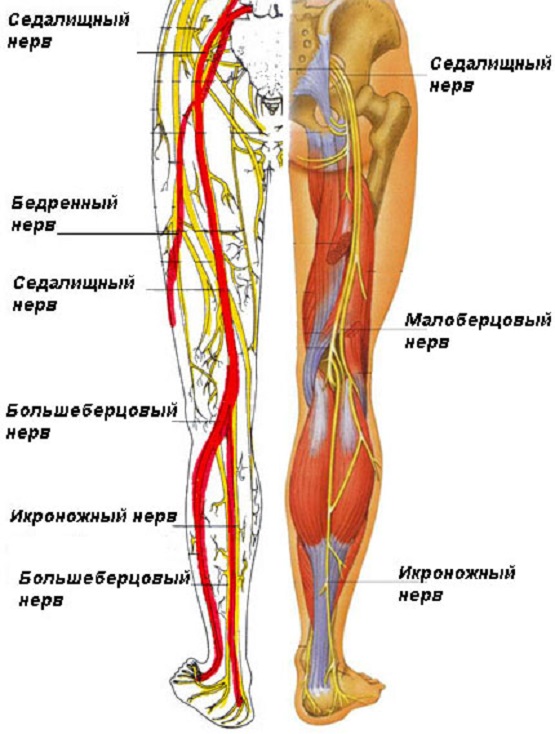
Иллюстрация 4: Строение седалищного нерва
Воспаление или защемление седалищного нерва называется невралгией седалищного нерва или пояснично-крестцовым радикулитом. Это заболевание тесно связано с состоянием позвоночника, ведь самый крупный нерв человеческого организма начинается на 5 разных уровнях спинного мозга, и причины появления невралгии зачастую кроются в позвоночнике. Среди причин, вызывающих защемление седалищного нерва:
- Межпозвонковые грыжи – то есть выпячивание ядра межпозвонкового диска в позвоночный канал, которое часто возникает в качестве осложнения остеохондроза (дегенеративных изменений в хрящевой ткани).
- Стеноз поясничного отдела спинномозгового канала – сужение просвета канала, в котором находится спинной мозг.
- Спондилолистез – смещение позвонков относительно друг друга; сместиться могут позвонки в любом отделение, но чаще всего это происходит в пояснице, что может вызвать защемление седалищного нерва.
- Остеофиты – костные наросты на позвонках, которые возникают из-за остеохондроза, остеоартроза, спондилеза.
- Нестабильность позвоночника – при этом состоянии позвонки периодически смещаются относительно друг друга, сдавливая нервы.
Среди других распространенных причин невралгии седалищного нерва – доброкачественные и злокачественные опухоли, синдром грушевидной мышцы, артриты, внутренние кровотечения и травмы. Нередко невралгия появляется во время беременности из-за увеличения нагрузки на поясничный отдел.
Видео 1: Боль в колене при ущемлении седалищного нерва: симптомы и лечение
Симптомы невралгии седалищного нерва
Первые признаки болезни – несильные боли в пояснице и ягодицах, усталость и ломота в ногах. Затем невралгия вызывает боли в задней части бедра, голени, стопе – вплоть до кончиков пальцев. Из-за ущемления и воспаления нерва боль становится стреляющей, жгучей, тянущей, колющей или ноющей. Ее интенсивность иногда можно сравнить только с зубной болью. Болевые ощущения то усиливаются, то ослабевают. Как правило, страдает одна нога, но невралгия может быть и двухсторонней. Другие симптомы – онемение ног, ощущение «мурашек», жжение.
В запущенных случаях боль становится настолько сильной, что человек не может сидеть, стоять, наклоняться, даже спать. Если невралгия тройничного нерва не получает лечения, ослабевают и частично атрофируются некоторые мышцы.
Врач-невролог, специалист по физической реабилитации Елена Соколова так описывает проблему: «В случае с седалищным нервом боль может быть разной. Человек может испытывать крайне острую боль, но она может быть и незначительной. Кроме боли, одним из симптомов является «ползание мурашек». Эти признаки говорят о том, что нерв жив».
Эксперт так описывает диагностику и лечение:
«Седалищный нерв диагностируется клинически довольно просто. Намного сложнее – найти причину. Нужно проанализировать все: асимметрию человека, его осанку, сделать клинические тесты, провести пальпацию разных структур. Назначается электронейромиография. Врач стимулирует нервы током и снимает импульсы, а далее смотрит, как они изменились».
При невралгии назначают симптоматическое лечение, потому что болевой синдром может быть очень мучительным, но лечить в первую очередь следует причины, которые вызвали защемление или воспаление нерва. Профилактика невралгии связана с укреплением мышц, которые забирают весовую нагрузку с позвоночника.
Синдром карпального канала, или защемление нерва в запястье
Синдром карпального (запястного) канала – наиболее распространенный туннельный синдром в мире. Согласно данным Центра по контролю заболеваемости США, этим недугом страдает от 3 до 6% взрослых американцев. Но исследования 2013 года показали, что синдром запястного канала поражает до 8% людей трудоспособного возраста в США. Чаще всего с компрессией срединного нерва сталкиваются пациенты 45-64 лет, однако эта болезнь стремительно «молодеет». По данным за 2013 год, 10% всех заболевших были младше сорока лет.
Синдром развивается, когда под поперечной связкой запястья происходит сдавление срединного нерва между тремя костными стенками и плотной связкой, которая удерживает сухожилия кисти. Обратите внимание, что синдром карпального канала – не универсальное название для всех компрессий нервов в запястье, в кисти могут быть диагностированы и другие туннельные синдромы: например, синдром компрессии глубокой ветви локтевого нерва.
Синдром запястного канала диагностируют чаще у женщин, чем у мужчин. По оценкам разных источников, представительницы прекрасного пола сталкиваются с этой проблемой в 3-10 раз чаще. Возможно, это связано с тем, что у женщин запястный канал более узкий. Заболевание может возникнуть в любом возрасте, но пик заболеваемости приходится на 40-60 лет. Общую распространенность синдрома принято оценивать в пределах 3% от всей человеческой популяции.
Видео 2: Синдром запястного канала: описание проблемы
Профессиональная болезнь офисных работников?
Англоязычные источники часто ставят знак равенства между «синдромом запястного канала» и «хронической травмой от повторяющегося движения». На самом деле травма от повторяющегося движения – более широкое понятие, но синдром действительно связан с постоянной однотипной нагрузкой на руки. Недаром эта проблема характерна для специалистов, чья работа сопряжена с многократно повторяющимися сгибаниями, скручиваниями кисти, а также воздействием вибрации.
В массовом сознании синдром запястного канала ассоциируется с работой на компьютере, за клавиатурой и мышкой. Однако зарубежные научные исследования не подтверждают существование достоверной взаимосвязи между синдромом и постоянной работой на клавиатуре. Другими словами, обычно защемление нерва в запястье не связано с продолжительной работой за клавиатурой как таковой.
Тем не менее, исследователи делают оговорку, что пользователи, у которых при работе с клавиатурой кисть разогнута на 20 градусов и более по отношению к предплечью, подвергаются вполне серьезному риску. По данным исследования от 2003 года, каждый шестой специалист, работавший за компьютером, имел проблемы с защемлением нервов. Как интерпретировать эти противоречивые сведения? Все просто: при правильной посадке за компьютером вы ничем не рискуете, но если кисть изгибается по отношению к предплечью, появляется отнюдь не призрачный риск испытать боль от ущемленного в запястье нерва.
Синдром запястного канала характерен для многих профессий: как правило, им страдают отнюдь не офисные работники, а строители, представители сельского хозяйства, горнорудной промышленности. Это проблема людей, которые испытывают хроническое перенапряжение и микротравматизацию мышц руки из-за быстрых однотипных движений.
Видео 3: Описание синдрома запястного канала и лечения
Симптомы и признаки синдрома запястного канала
На ранней стадии распознать проблему трудно: человека может беспокоить дискомфорт при статичной нагрузке на руки, но после отдыха это проходит. По мере прогрессирования патологического процесса возрастает давление на нервные волокна и симптомов становится больше:
- на фоне физических нагрузок появляется боль;
- в состоянии покоя мучают неприятные ощущения;
- в отдаленных участках, например, пальцах, возникает онемение или покалывание;
- боль усиливается при попытке растянуть сустав.
Коротко говоря, синдром запястного канала дает о себе знать онемением, ощущениями покалывания, жжения, отеками, болью – не только в запястье, а по ходу срединного нерва. Эти признаки могут сопровождаться потерей чувствительности и мышечной силы кисти. Симптомы не обязательно присутствуют постоянно, но стоит обратиться к врачу, если стало сложно держаться за верхние поручни в транспорте, удерживать телефон возле уха длительное время, держать руль авто дольше 10 минут или читать газету, книгу, удерживая их перед собой. Еще один тревожный признак – ощущение скованности в пальцах по утрам.
Для диагностики врач использует несколько тестов. Например, специалист может проверить наличие так называемого симптома Тинеля: простучать над местом прохождения срединного нерва – при невралгии это вызывает ощущение покалывания в пальцах пораженной руки. Также проводят тест Фалена – пассивное сгибание и разгибание кистей в запястье, которое может усиливать боли, покалывание и онемение. Еще один способ проверки наличия невралгии – манжеточный тест. При помощи манжетки для измерения артериального давления немного сдавливают руку, отслеживая, возникнет ли у пациента ощущение покалывания или онемения.
Лечение синдрома карпального канала
Если вовремя не вылечить синдром запястного канала, он может привести к тяжелому поражению срединного нерва. В результате функции кисти нарушатся: человек больше не сможет двигать той частью руки, которую иннервирует пораженный срединный нерв. Заболевание не проходит «само», без медицинской помощи оно обязательно будет прогрессировать.
Лечение облегчает симптомы: назначают нестероидные противовоспалительные препараты, чтобы снять воспаление и боль. Для уменьшения отека рекомендуют мочегонные средства, возможны инъекции кортикостероидов для снижения сдавления нерва. Некоторые исследования показывают, что препараты с витамином В6 облегчают симптомы. Обязательно следует ограничить нагрузки на пораженную руку: минимальный срок ограничения – 2 недели. Если рука отекла, можно делать ледяные компрессы. После ослабления боли и воспаления врач рекомендует управления для растяжения и укрепления мышц и сухожилий – их делают под присмотром физиотерапевта.
Пациентам следует и после выздоровления давать отдых рукам, делать паузы в работе, использовать шины для запястий, чтобы предотвратить изгибы.
Ортопед-травматолог Василий Шмагой так описывает профилактику синдрома запястного канала: «Если запястье – ваше слабое место, используйте дополнительные эластичные фиксаторы. При физической нагрузке не беритесь за большой объем работы сразу, делайте все дозированно. Используйте перчатки, напульсники и другие фиксаторы. Если приходится работать за компьютером, возьмите коврик для мышки с подставкой для запястья и специальную эргономичную клавиатуру».
Нейропатия локтевого нерва
Нейропатия локтевого нерва – второе по распространенности заболевание, связанное со сдавливанием нервных волокон. На руке по ходу локтевого нерва есть места, которые чаще всего пережимаются, поэтому компрессия на этих участках получила отдельные названия: синдром кубитального канала, синдром канала Гийона. Хотя у каждого из этих синдромов – свои клинические особенности, все они являются разновидностями нейропатии локтевого нерва.
Локтевой нерв – самый длинный нерв плечевого сплетения.
Его образуют волокна спинномозговых корешков, которые берут начало между седьмым и восьмым шейными позвонками. На руку нерв заходит из подмышечной ямки, проходит посередине плеча, между мышцами предплечья. Затем разделяется на две ветки, которые охватывают кисть.
Кубитальный канал (или канал Муше) – это костно-фиброзный канал, который образуют отросток локтевой кости, сухожилие локтевого сгибателя и надмыщелок плеча. В этом месте нерв располагается близко к поверхности, к тому же он окружен костями, что и создает повышенный риск ущемления. Канал Гийона образуют небольшие косточки кисти и ладонной связки запястья. Это еще одно место, где нерв сравнительно легко пережать.
Нередко сдавливание локтевого нерва происходит из-за переломов, вывихов и других травм рук, но чаще всего причина болезни – компрессия фиброзно-костных каналов, тех самых уязвимых мест руки. Давление необязательно должно быть внезапным и сильным: как правило, нейропатия развивается постепенно из-за длительного воздействия травмирующих факторов. Такими факторами могут быть работа, связанная с опорой на стол или верстак, повторяющиеся сгибания локтя и даже привычка водителей выставлять в окно машины согнутую руку.
Риск создает привычка разговаривать по телефону, опершись локтем на стол, длительные внутривенные капельницы (инфузии). Работа с инструментом, использование трости, частая езда на велосипеде и мотоцикле – все это факторы, которые могут вызвать пережатия туннелей и сдавливание нерва. Впрочем, причиной может послужить и развитие опухоли, увеличение лимфатических узлов, заболевания суставов и другие болезни.
Видео 4: Лечение нейропатии локтевого нерва
Симптомы и признаки нейропатии локтевого нерва
- Боль в локте. Она может распространяться на пальцы, запястье, кисть, предплечье.
- Онемение, которое возникает, если локоть согнут долгое время. Чувствительность может снизиться по ходу всего нерва.
- Покалывание, ощущение «мурашек», жжение – в кисти, локте, а также в мизинце и безымянном пальце.
- Ослабление мышц руки, затрудненное сгибание, проблемы с отведением кисти.
Кисть может приобрести вид птичьей, когтистой лапы – так происходит из-за того, что часть мышц ослабляется, а часть сохраняет функции. Если сдавливание происходит в результате перелома или другой травмы, симптомы появляются одновременно, сразу. Но обычно признаки болезни нарастают постепенно.
Чтобы подтвердить нейропатию локтевого нерва, можно простучать неврологическим молоточком те места, где нерв предположительно передавлен. Если диагноз поставлен верно, при легком поколачивании симптомы обострятся. Также назначают электронейромиографию, которая позволяет определить проводимость нервных волокон.
Как и в случае с другими разновидностями компрессии нервов, при сдавливании локтевого нерва нужно лечить не только симптомы, но и причину. При тяжелом поражении нервных волокон возможно хирургическое вмешательство и сшивание нерва. После такой операции для полного восстановления функций руки потребуется около полугода, но прогноз обычно благоприятный. Впрочем, намного чаще назначают противовоспалительные и обезболивающие препараты, пациенту рекомендуют носить шины и повязки, чтобы избежать сдавливания нерва.
Руке необходим отдых, а если есть привычка, которая приводит к сдавливанию нерва, двигательный стереотип придется изменить. Также врач может рекомендовать для лечения методы физиотерапии: электростимуляцию мышц, ультразвук. Медлить с обращением к врачу не следует, ведь чем дольше страдает от компрессии нерв, тем выше вероятность, что мышцы руки атрофируются, и возможность свободно шевелить рукой будет утрачена навсегда.
Для кого защемление нерва – профессиональное заболевание?
Для некоторых специалистов радикулопатия, или сдавливание нервов в спине, – профессиональное заболевание. Например, поражение нервов пояснично-крестцового отдела часто связано с работами, которые требуют длительного статического напряжения мышц, физических нагрузок, частых наклонов, длительного сидения или стояния в одной позе. Повышенный риск защемления нервов создают монотонные, однотипные рабочие нагрузки или, наоборот, неравномерный рабочий ритм.
По оценкам специалистов, в группу риска попадают работники сельского хозяйства, особенно механизаторы и водители; также с радикулопатией часто сталкиваются профессиональные спортсмены, сотрудники промышленных предприятий и даже медики. Среди врачей больше всего «рискуют спиной» врачи и фельдшеры скорой помощи. Стоит обратить внимание, что все профессиональные водители и операторы спецтехники должны уделять особое внимание состоянию позвоночника и нервной системы: дальнобойщики, водители грузовиков, трактористы и прочие находятся в зоне риска.
Для скрипачей, пианистов, шлифовальщиков, маляров также характерны болезни, связанные с ущемлением нервов. Но обычно речь идет о поражении нервов рук, а не спины. Представители этих профессий часто сталкиваются с болезнью де Кервена, которая заключается в поражении сухожилий и мышц большого пальца кисти.
Для профессиональных заболеваний спины характерно постепенное развитие. Если в работе случаются длительные паузы, боль в пояснице и другие симптомы ослабевают, человек отмечает улучшение. Но в то же время после возвращения к рабочим нагрузкам происходит резкое ухудшение состояния.
Диагностика защемления нерва в области позвоночника
При подозрении на защемление нерва следует обращаться к неврологу или невропатологу. Предварительный диагноз специалист может поставить уже на этапе первичного консультирования: в этом ему поможет сбор анамнеза. Поэтому важно рассказать врачу, когда появились первые симптомы, какие симптомы присоединились позже, как вы пытались лечиться, принимаете ли какие-то медикаменты в данный момент, есть ли аллергия на препараты.
После сбора анамнеза и опроса врач приступает к физикальному обследованию: перкуссии, пальпации, аускультации (простукиванию, прощупыванию, выслушиванию). Иногда при защемлении нервов в спине и мышечных спазмах заметен перекос корпуса в одну сторону: человек инстинктивно старается принять положение, в котором болевые ощущения будут минимальными. При пальпации отмечают локальное напряжение мышц.
В зависимости от того, в каком именно отделе позвоночника произошло защемление, может быть полезно выслушивание сердечного ритма и дыхания. Так, при компрессии нервов в грудном отделе может отмечаться аритмия, тахикардия.
Для уточнения размеров и локализации патологического очага врач назначит инструментально-лабораторные исследования:
- Рентгенографию – позволяет оценить состояние позвонков и других костных структур.
- Компьютерную или магнитно-резонансную томографию – эти методы назначают по индивидуальной необходимости, если есть сомнения в правильной постановке диагностика или требуется хирургическое вмешательство. КТ и МРТ визуализируют не только кости, но также хрящи, мышцы, сосуды, нервные ткани.
- Электронейромиографию – исследование для оценки состояния нервов, которое показывает, как они проводят электрические импульсы.
- Спинномозговую пункцию – исследование ликвора, которое назначают при подозрении на инфекционный процесс в области позвоночника. С этой целью изымают образец спинномозговой жидкости с помощью тонкой иглы.
- Цитологические анализ клеток – метод диагностики, к которому прибегают, если есть основания подозревать, что нарушения в области позвоночника вызваны злокачественными опухолями. Тогда забирают образец клеток опухоли для изучения.
Дифференциальная диагностика: как отличить от других болезней
Защемление нервов в разных отделах позвоночника сопровождается такими симптомами, которые могут сбивать с толку даже профессионалов. Мы уже упоминали, что боли в области желудка или сердца – частый симптом защемления нерва в грудном отделе. Как не перепутать компрессионную нейропатию с заболеваниями сердца, желудка или другими патологиями?
Для дифференциальной диагностики используют уже знакомые методы. Рентгенография позволяет исключить последствия травм. Люмбальная пункция – выявить наличие инфекций, УЗИ внутренних органов – вовремя заметить или исключить воспаление. Для дифференциальной диагностики компрессионной нейропатии в грудном отделе при наличии жалоб на боли в желудке рекомендуют гастроскопию – эта процедура позволяет выявить язвенную болезнь желудка. Также для дифференциальной диагностики проводят КТ, МРТ.
Впрочем, если во время диагностики были обнаружены заболевания желудочно-кишечного тракта, сосудов и сердца, но есть симптомы, которые указывают на защемление нерва, нельзя без дополнительных исследований утверждать, что компрессионной нейропатии у пациента нет. Ведь вполне вероятно, что у человека имеются сопутствующие заболевания или сама компрессия связана с наличием той или иной болезни.
Профилактика защемления нервов
Лечение защемленных нервов – длительный процесс. Проблему легче предупредить, чем вылечить, тем более что компрессионные радикулопатии способны рецидивировать. В чем заключается профилактика?
Специалистам, чья работа связана с длительным пребыванием в одной позе, включая положение сидя за компьютером, важно соблюдать правильный режим работы. Каждые 45-50 минут делайте короткие перерывы, разминайтесь, выполняйте несложные упражнения из комплекса лечебной гимнастики. Следите за осанкой и посадкой в кресле, если вам приходится много сидеть.
Для ночного сна лучше выбрать хороший ортопедический матрас, который будет поддерживать анатомически правильное положение позвоночника во время сна. Постарайтесь откорректировать питание, отказаться от вредных привычек – конечно, курение напрямую не вызывает защемление нерва, разве что вы уроните пачку и неудачно за ней наклонитесь. Однако нездоровое питание, курение, злоупотребление алкоголем способны послужить причиной развития остеохондроза или других болезней, которые влекут за собой защемление нервных окончаний.
По возможности следует избегать и стрессов, потому что стрессы часто становятся той «соломинкой», которые вызывают сдавление нервов в шейном отделе. Справиться со стрессами поможет дозированная физическая нагрузка – она является наилучшей профилактикой проблем с позвоночником и суставами. Однако к выбору физической активности следует подходить осторожно, избегать однотипных повторяющихся движений и перегрузок. Лучшие варианты для профилактики проблем со спиной:
- посещение бассейна, плавание 2-3 раза в неделю;
- тренажерный зал с умеренными, дозированными нагрузками – не больше 3 раз в неделю;
- ежедневная зарядка, лечебная гимнастика для позвоночника и суставов.
Еще один важный пункт профилактики сдавления нервных окончаний – своевременное лечение хронических заболеваний. Потому что нередко компрессия развивается в результате другой болезни, которая долгое время подтачивает организм.
Методы лечения защемления нервов в позвоночнике
Первостепенная задача терапии – снять боль и спазм, восстановить здоровое положение позвонков и хрящей. Сначала необходимо устранить защемление, а затем – поработать с причинами, которые привели к компрессии нервных корешков. Стратегия лечения зависит от причин, которые вызвали защемление нерва: грыжа межпозвонкового диска требует хирургического вмешательства, но смещение позвонков, как правило, лечат при помощи консервативных методов.
Однако компрессионная радикулопатия может быть связана с сильнейшими болями. Что делать человеку, который подозревает, что у него защемило нервы в спине? Ведь иногда само обращение к специалисту может быть затруднительным из-за сильных болей.
Первая помощь при защемлении нерва в спине
- Необходимо уложить человека на ровную твердую поверхность.
- Дать болеутоляющее средство, которое облегчит боль и снимет воспаление. Подойдут препараты из группы НПВС, в том числе в виде мазей – их можно использовать для локального облегчения болей. Это Вольтарен, Аспирин, Ибупрофен, Диклофенак и другие. Также можно использовать миорелаксанты – эти средства отлично снимают мышечные спазмы.
- Если приступ боли сопровождается стрессом, сильными эмоциями (а это частое явление), следует дать человеку мягкое безрецептурное успокоительное: например, отвар мяты.
- Если близкий человек испытывает сильное головокружение, ему тяжело дышать, освободите грудную клетку от одежды и без промедления вызывайте скорую помощь. Врачи введут пациенту седативные препараты, а если они не помогут, заберут в клинику для диагностики и лечения. После этого человеку могут разрешить лечиться дома или оставить в стационаре.
Что нельзя делать при защемлении нерва
Чтобы не навредить еще больше, при подозрении на защемление нерва ни в коем случае не разогревайте место, которое болит и немеет, не накладывайте на него согревающих компрессов, не используйте согревающих мазей. Без назначения врача это категорически запрещено, потому что защемления часто сопровождаются воспалением, которое от тепла только быстрее начнет распространяться по организму.
Также противопоказаны физическая активность, спорт, нагрузки и массаж. Не массажируйте больное место без рекомендации врача. Во-первых, если есть воспаление, оно станет после массажа только сильнее. Во-вторых, создает риск дополнительного травмирования тканей. Это же справедливо и для спорта, йоги и других физических нагрузок: их необходимо уменьшить, а не наоборот. Даже если защемление нерва вызвано малоподвижным образом жизни, не стоит пытаться решить проблему за счет физической активности без консультации с врачом.
Консервативное лечение
Консервативная терапия объединяет все нехирургические методы лечения: химические, физические, биологические. Это и прием медикаментов, и радиотерапия, и лазеротерапия, и физиотерапия, и массаж с лечебной физкультурой. При защемлении нервов в области позвоночника основные направления консервативной терапии будут следующими:
- прием противовоспалительных средств – из группы нестероидных препаратов;
- облегчение болевого синдрома при помощи анальгетиков, причем при тяжелых формах патологии возможно назначение наркотических препаратов;
- прием миорелаксантов – медикаментов, которые уменьшают мышечные спазмы;
- улучшение общего и местного кровотока за счет лекарств из группы дезагрегантов или ноотропов;
- коррекция нервной проводимости при помощи витаминов группы B – их назначают в таблетках или инъекциях;
- охлаждающие или разогревающие гели, мази, компрессы, облегчающие боль, воспаление и отек.
В первую очередь при защемлении нерва рекомендуют анальгетики – они облегчают болевой синдром, помогают уменьшить мышечные спазмы. Как правило, врачи назначают препараты из группы НПВС: нестероидных противовоспалительных средств. Это могут быть таблетки или инъекции Диклофенака, Мелоксикама. Оптимальную дозу и частоту применения может определить только врач. Дополнительно специалист может рекомендовать:
- витамины группы B и C;
- миорелаксанты;
- седативные средства;
- противосудорожные препараты;
- нейропротекторы.
Задача седативных таблеток или капель – устранить раздражительность, нервозность, помочь пациенту уснуть. Противосудорожные средства также помогают снять боль, а нейропротекторы защищают нервные волокна. В зависимости от первопричины защемления нерва врач может назначить и другие лекарства, например, антибактериальные средства или препараты для улучшения кровотока. Стимулировать ток крови помогают курсы таких медикаментов, как Трентал и Кортексин.
Но будьте осторожны! Самостоятельный прием всех перечисленных средств за исключением НПВС и миорелаксантов без назначения врача или с изменением рекомендованной схемы приема строго запрещен. Запрет связан с высоким риском развития осложнений и побочных эффектов. Что до НПВС и миорелаксантов, то их, конечно, тоже не следует принимать бездумно, однако эти препараты человек может принять дома при подозрении защемления нерва – в качестве первой помощи.
В зависимости от локализации защемленного нерва назначают поддерживающий бандаж: он снимает нагрузку с позвоночника, помогает избежать давления на нервные волокна. Если компрессия произошла в шейном отделе, пациенту могут рекомендовать поддерживающий воротник, а если в пояснице или нижне-грудном отделе – корсет. Это средство эффективно на начальных стадиях заболевания.
Физиотерапия при защемлении нерва
Медикаментозное лечение может быть дополнено физиотерапевтическими процедурами. Они помогают уменьшить воспаление, снять боль, стимулировать обменные процессы и кровообращение. Физиотерапевт подбирает схему лечения индивидуально, но она может включать такие процедуры:
- магнитотерапия;
- соляные ванны;
- фонофорез;
- электросон;
- иглоукалывание;
- дарсонвализация;
- грязелечение;
- лазерная терапия;
- электрофорез с лекарственными растворами.
У физиотерапевтических процедур достаточно широкий круг противопоказаний, поэтому только врач может принять решение о целесообразности назначения физиотерапии. Однако специалист, изучив историю болезни и результаты диагностики, может также рекомендовать применение портативных устройств, которые подходят для домашнего использования.
Лечебная гимнастика
На первых порах, когда в спине, руках или ногах простреливает сильная боль, делать гимнастику нельзя. Но когда анальгетики облегчают болевой синдром и пациент может двигаться, не страдая от боли, полезна лечебная физкультура. Она снимает скованность движений, уменьшает мышечные спазмы, укрепляет мышцы и повышает тонус организма, помогая ему восстанавливаться.
Для лечения шейного, грудного и поясничного отдела предусмотрены разные комплексы упражнений. Хорошо, если им вас обучит квалифицированный инструктор ЛФК. В случае с лечебной физкультурой правильность и аккуратность выполнения гимнастики имеет первостепенное значение. Это не спорт, и от пациента не требуется достижение наилучших результатов, поэтому нужно двигаться плавно, следить за своим самочувствием, не допускать появления сильной боли.
Важное условие – комплекс упражнений ЛФК следует делать каждый день. Поначалу он может отнимать 20 или 30 минут в день, но как только вы освоитесь, и вам не придется сверяться с инструкцией для выполнения упражнений, процедура сократится до 15 минут. Это немного, но в то же время приносит хорошие результаты. Курс лечения ЛФК длится от 2 до 3 месяцев. Не стоит прерывать ежедневные упражнения, как только вы почувствовали облегчение.

Примерный комплекс упражнения для позвоночника
Для шейного отдела:
- Корпус прямой, подбородок опущен на грудь. Аккуратно скользите подбородком вниз. Чередуйте расслабление и напряжение, не доводите до боли! В области шеи должно возникать приятное напряжение. Если упражнение дается тяжело или в шейном отделе есть серьезные проблемы (например, грыжи), замените движение на вытягивание головы и шеи вперед, а не вниз.
- Корпус прямой. Голову не запрокидывайте, а слегка отклоните назад, направив подбородок в потолок. Тянитесь подбородком вверх, чередуя расслабление и напряжение. Не допускайте боли!
- Спина прямая, плечи неподвижны. Контролируйте правильность выполнения перед зеркалом. Наклоняйте голову вправо, не поворачивая ее. Старайтесь коснуться ухом правого плеча. Скорее всего, сразу это сделать не получится (хотя гибкость позвоночника, когда вы свободно касаетесь ухом плеча, – физиологическая норма). Пружинящими движениями постарайтесь дотянуться ухом до плеча, но само плечо не поднимайте! Затем повторите упражнение с левой стороны.
- Круговые движения головой объединяют в одно упражнение предыдущие действия. Голова перекатывается от одного плеча медленно и свободно. Следите, чтобы спина была прямой, плечи неподвижны, а голова не запрокидывалась во время упражнения назад.
Для грудного отдела:
- Исходное положение: стоя, спина прямая, поясница неподвижная. Плечи – вперед, руки остаются прямыми, сцепите их внизу в замок. Подбородок прижат к груди (или вытянут вперед). Тянитесь руками и подбородком вниз, а задней поверхностью шеи – вверх. Не задерживайте дыхание! Верхняя часть позвоночника должна принять форму дуги.
- Упражнение обратное предыдущему: сцепите выпрямленные руки сзади, тянитесь вниз, старайтесь свести лопатки. Плечи не поднимайте, не запрокидывайте голову. Голова во время выполнения упражнения должна оставаться прямой. Грудь должна выгнуться колесом.
- Спина прямая, ноги на ширине плеч. Выполняйте круговые движения плечами, стараясь поднять их как можно выше, а затем опустить. Голова во время упражнения неподвижна. 8-10 круговых движений вперед, столько же – назад.
- Положение стоя. Ноги чуть шире плеч. Копчик – вперед. Зафиксируйте его в таком положении. Руками как будто обхватите перед собой что-то большое и круглое. Голову наклоните вниз. Позвоночник от основания черепа и до поясницы должен выгнуться дугой. Добавьте немного напряжения, затем расслабьтесь. Будьте внимательны, наклоняться не нужно!
- Упражнение, обратное предыдущему: позвоночник должен прогнуться в обратную сторону. Положение стоя, ноги на ширине плеч. Тянитесь макушкой вверх, но не запрокидывайте голову. Руки разверните ладонями вверх и отведите назад. Постарайтесь соединить лопатки. Следите, чтобы в пояснице не возникало прогиба.
Для пояснично-крестцового отдела
- Ноги на ширине плеч. Полусогните их в коленях, подайте таз вперед. Корпус должен остаться неподвижным. Копчиком тянитесь снизу вверх, как будто пытаетесь лобком коснуться лба. Чередуйте напряжение с легким расслаблением. Возможно, вам будет легче выполнять упражнение, если вы вытянете руки перед собой, сцепив их в замок. Следите, чтобы голова и корпус были прямыми: двигается таз и нижние отделы позвоночника.
- Упражнение, обратное предыдущему: копчик и таз назад, ноги на ширине плеч и слегка согнуты в коленях, носки немного повернуты внутрь. Верхняя часть туловища неподвижна. Пружинящими движениями постарайтесь дотянуться копчиком до затылка. Внимание! Если увеличен поясничный прогиб или есть гиперлордоз, это упражнение лучше пропустить.
- Круговые движения бедрами 8-10 раз в одну сторону и столько же – в другую. Следите, чтобы верхняя часть корпуса была неподвижна, двигаются только бедра. Ноги можно слегка согнуть в коленях.
- Ноги на ширине плеч, носки немного повернуты внутрь. Правая рука направлена вертикально вверх, левая опущена. Ладонью тянитесь к потолку, с каждым разом все больше растягивая и слегка прогибая позвоночник (но не наклоняясь!). Те же движения повторите левой рукой.
Кроме непосредственно лечебной гимнастики, физкультура для реабилитации после защемления нервов в спине и суставах может включать плавание.
Во время плавания работают все группы мышц, но в то же время это уникальная разновидность физической активности: она не создает компрессионной нагрузки на позвоночник. Потому плавание может быть показано даже в послеоперационный период: как правило, рекомендуют плавание кролем на спине. Но и тут не стоит забывать, что цель посещения бассейна – не олимпийские рекорды, поэтому не нужно добиваться увеличения скорости движения в воде.
Видео 5: Комплекс ЛФК при защемлении нерва в шее от зарубежного физиотерапевта
Видео 6: Комплекс упражнений при шейном остеохондрозе
Видео 7: Гимнастика для лечения грудного отдела по Бубновскому
Видео 8: Упражнения для поясничного отдела позвоночника
Хирургическое лечение
Если справиться с защемлением нерва и его последствиями консервативными методами не получается, назначают хирургическое вмешательство. Чаще всего оно необходимо при травмах, когда нужно устранить осколки позвонка. Также операция может быть необходима для иссечения опухоли, которая давит на нервный корешок.
Длительность, сложность, методика операции зависят от доступа к патологическому очагу, тяжести компрессии, возраста и общего состояния больного. Нейрохирург оценивает риски осложнений. В ходе операции врач может механически удалить травмированные ткани, восстановить целостность позвоночника или заменить травмированные части искусственными имплантатами. Если причина компрессии – опухоль, ее иссекают в пределах здоровых тканей, удаляя также пораженные лимфатические узлы.
Сроки реабилитации после хирургического вмешательства разные. В среднем на восстановление человеку нужно от 8 до 10 недель, но иногда полная реабилитация длится до полугода. Все это время пациент должен находиться под наблюдением врача (не обязательно в клинике или реабилитационном центре). В период реабилитации пациент осваивает лечебную физкультуру, чтобы предотвратить повторное ущемление позвонка, придерживается сбалансированной диеты.
Методы хирургического лечения
Метод и технологию лечения выбирают, исходя из причин сдавливания нерва, а также состояния пациента и наличия сопутствующих заболеваний. Для хирургического лечения невралгии используют разные технологии. Одна из самых прогрессивных – установка Гамма-нож, которая генерирует точно направленное радиоактивное излучение. Оно способно аккуратно уничтожить пораженную часть нерва или опухоль, не затронув соседних тканей.
Другая востребованная технология – радиочастотная чрескожная корешковая абляция. Это прицельное разрушение нервного корешка путем его прижигания под контролем рентгенографии. Иногда показана микрососудистая декомпрессия – разделение сосуда и нерва. Если же причина сдавления нерва – аневризма, хирург может прекратить кровоток к пораженному участку, наложив на аневризму специальные скобы.
Сдавление нерва может произойти и внутри каналов черепа, тогда выполняют расширение стенок канала. При невралгии, вызванной сдавлением нерва грыжей или сужающимися стенками канала, нейрохирурги выбирают из нескольких способов вмешательства:
- микродискэктомия – удаление грыжи через позвоночный канал при помощи специальных инструментов;
- ламинэктомия – частичное удаление позвоночной дужки и устранение костных наростов, грыж, рубцов;
- вертебропластика – фиксация сломанного позвонка при помощи специального раствора, который вводят через иглу;
- лазерная дискэктомия – ткани межпозвонкового диска, которые сдавливают нервные окончания, удаляют при помощи лазера.
Есть и другие методы хирургического лечения. Независимо от того, какой из них выберет нейрохирург, он будет стараться уменьшить область вмешательства. Это не только снижает риски, но и позволяет пациентам быстрее восстанавливаться после операции.
Осложнения защемления нервов
Люди, чья профессия не связана с медициной, склонны считать, что в защемлении нервов нет ничего страшного: немного поболит и пройдет. Пока боль не становится невыносимой, человек часто даже не считает нужным обращаться к врачу. Независимо от того, где именно произошло защемление нерва, со временем боль будет становиться сильнее, приступы будут случаться чаще. Кроме того, что это неприятно само по себе, защемление нерва также ограничивает человека в выборе физической активности, мешает ему свободно двигаться. Подобные ограничения сопряжены с дополнительными стрессами, неврозами и депрессиями.
Угнетенное эмоциональное состояние из-за частой боли может со временем превратиться в депрессию со всеми ее характерными симптомами: расстройством сна и аппетита, снижением трудоспособности и умственных способностей, постоянной усталостью и прочим. Справиться с депрессией самостоятельно почти невозможно, необходимо обращение к врачу. Впрочем, боли от компрессии спинномозговых нервов нередко мучают людей по ночам, вызывая бессонницу и без депрессии. Из-за этого страдает «дневная жизнь», выполнять профессиональные обязанности человеку становится сложно.
Мы недаром подробно рассказывали, как устроена нервная система. Помните, каждая пара спинномозговых нервов связана с определенными внутренними органами, участками кожи и мышц? В перспективе, если защемление спинномозгового нерва не получает лечения, возможно развитие заболеваний тех органов, с которым связан поврежденный участок нервной системы. Пока врачи не устранят защемление, эти болезни будут рецидивировать.
От длительной компрессии нервы воспаляются, они могут отмирать. Когда это происходит, человек теряет контроль над той группой мышц и сухожилий, которая иннервирует поврежденный нерв. Это влечет за собой инвалидизацию: полностью восстановить атрофированные мышцы бывает сложно.
Самолечение – не выход, особенно если речь идет о повреждении спинномозговых нервов или седалищного нерва. Даже если самолечение приносит облегчение, важно выяснить причины ущемления нерва и устранить их. Чем раньше это произойдет, тем выше шансы на полное выздоровление.
Обзор научных исследований за последние 5 лет
Заболевания и патологические состояния, связанные с защемлением нервов, продолжают активно исследоваться специалистами РФ и других стран. В отличие от некоторых вирусных болезней, невралгии и туннельные синдромы невозможно полностью «победить», потому что современные условия жизни часто способствуют возникновению тех или иных компрессий. Для примера: синдром карпального канала можно условно назвать болезнью западной цивилизации, потому что она распространена в Европе и Америке, но крайне редко встречается в Африке.
За период от 2014 до 2019 года российские ученые опубликовали ряд работ, затрагивающих разные виды и аспекты компрессионных нейропатий. В поле зрения российских исследователей часто попадала невралгия тройничного нерва – хроническое заболевание неясной этиологии, которое связывают со сдавливанием нервных волокон опухолями или патологически измененными сосудами. В 2016 году М. И. Корешкина опубликовала статью, посвященную дифференциальной диагностике и лечению невралгии тройничного нерва. В статье исследовательница отметила, что при диагностике этого заболевания наглядные результаты дает МРТ и КТ, но правильная постановка диагноза требует консультации нескольких специалистов, включая стоматолога и отоларинголога. Для лечения специалист рекомендовала такие препараты, как прегабалин и габапентин, а также немедикаментозные методы терапии.
В 2018 году журнал «Неврология и психиатрия» разместил статью, посвященную проблемам диагностики и лечения компрессионной нейропатии срединного нерва. Трое соавторов проанализировали типичную врачебную практику. Они пришли к выводу, что врачи часто ставят пациентам с нейропатией неверный диагноз. Как правило, повреждение срединного нерва путают с остеохондрозом шейного отдела позвоночника или диабетической полинейропатией. Причина ошибок кроется в том, что пациентам не проводят специализированный неврологический осмотр, зато часто необоснованно назначают МРТ шеи вместо электронейромиографии.
Синдром карпального канала как один из самых распространенных туннельных синдромов также часто оказывается в фокусе исследовательского внимания. В 2018 году издание «Неврология, нейропсихиатрия, психосоматика» опубликовало статью, посвященную результатам декомпрессии нерва при синдроме запястного канала. Исследователи сосредоточились на ближайших и отдаленных результатах хирургического лечения. Анализ 70 клинических случаев показал, что хирургическое вмешательство не вызывало осложнений, давало выраженное уменьшение боли и других невропатических расстройств. Оно помогало восстановить функциональность кисти.
Поражение карпального канала рассматривали и авторы статьи « Синдром карпального канала: современное состояние вопроса». Они указали, что оперативное лечение действительно дает хороший результат в отдаленном периоде, но ни один из методов не изучен с точки зрения раннего послеоперационного периода. В то время как изучение этого вопроса помогло бы сократить сроки временной нетрудоспособности пациентов.
В 2018 году журнал «Вопросы реконструктивной и пластической хирургии» разместил еще одну статью, посвященную синдрому карпального канала. В ней приведен десятилетний опыт хирургического лечения пациентов с этим диагнозом. Автор отмечает, что хотя в современных руководствах представлены компетентные рекомендации по диагностике и лечению, как правило, пациентов направляют на операцию на поздних стадиях болезни. Отсутствие клинических рекомендаций федерального уровня мешает эффективному взаимодействию хирургов и неврологов, что и приводит к поздней постановке правильного диагноза и запоздалому выбору оптимальной схемы лечения.
В 2014-м российские специалисты обосновали, что интраоперационная электромиография позволяет более точно определить локализацию поражения локтевого нерва. Другое исследование того же года отнесло синдром карпального канала к числу типичных проблем офисных работников, хотя на международном уровне это утверждение до сих пор находится под вопросом. А другие специалисты сосредоточились на изменениях, которые происходят в срединном нерве при синдроме запястного канала, и пришли к выводу, что на всех стадиях течения болезни врачам важно соотноситься со степенью поражения нерва. Она определяется при помощи электрофизиологических методов.
В 2014 году журнал «Амбулаторная хирургия» опубликовал статью группы специалистов, посвященную вопросам диагностики и лечения компрессионного поражения нервов и сухожилий кисти. Исследователи обратили внимание, что внесуставные заболевания опорно-двигательного аппарата мало изучены практикующими врачами. Даже зарубежная медицинская литература часто объединяет их под общим названием «внесуставной ревматизм». По данным специалистов, туннельные синдромы составляют около 25% поражений ПНС, причем более 80% поражений приходятся на верхние конечности.
Анализ исследований от Кокрановского сотрудничества
Часть исследований, посвященных туннельным синдромам, прошла проверку Кокрановского сотрудничества – наиболее авторитетной международной организации, которая изучает эффективность технологий и методов лечения. В 2016 году Кокрановское сотрудничество опубликовало обзор исследований, посвященных нейропатии локтевого нерва. Специалисты рассмотрели два рандомизированных контролируемых исследования, посвященных лечению этого недуга без хирургического вмешательства. Одно исследование сравнивало 3 группы людей с легкой и умеренной формой нейропатии локтевого нерва, которые придерживались разных инструкций по ограничению подвижности сустава, использованию шин и физических упражнений. Второе исследование также рассматривало нехирургическое лечение, но сравнивало результаты кортикостероидных инъекций с имитациями инъекций. Еще семь исследований, проанализированных Кокрановским сотрудничеством, были посвящены хирургическому лечению нейропатии.
Исследования не подтвердили эффективность кортикостероидных инъекций, но разные подходы к лечению поражения локтевого сустава оказались одинаково эффективными: шины, упражнения и ограничения нагрузок равноценно хорошо зарекомендовали себя. Также специалисты не обнаружили значимых различий между методиками простой декомпрессии и транспозиции локтевого нерва. Не обнаружили они и значимых различий между эффективностью других методов хирургического вмешательства. Поэтому до сих пор недостаточно доказательств, чтобы утверждать, что какой-то способ лечения нейропатии локтевого нерва лучше других.
Также в поле зрения Кокрановского сотрудничества попадали исследования, посвященные эффективности тех или иных препаратов при невралгиях разной этиологии. Тщательный анализ показал, что нет доказательств эффективности оксикодона при нейропатической боли. Зато пластыри с капсаицином в высокой концентрации могут умеренно помогать пациентам с нейропатической болью (но только не в случаях с ВИЧ-нейропатией или диабетической периферической нейропатией).
Эксперты рассмотрели и другую группу исследований, посвященных лечению болевой нейропатии, хронической боли и фибромиалгии. Они проанализировали 18 клинических испытаний, в которых принято участие свыше 6 тысяч человек. Все испытания были посвящены применению такого препарата, как дулоксетин. Большинство людей, принимающих это средство, сталкиваются хотя бы с одним побочным эффектом, но прекратить прием из-за серьезных побочных эффектов вынужден примерно каждый шестой. Тем не менее, специалисты признали, что дулоксетин полезен при лечении нейропатической боли и фибромиалгии, однако исследований, сравнивающих действие этого средства с другими антидепрессантами, недостаточно. Поэтому нельзя рекомендовать этот препарат как лучший.
Любопытно, что Кокрановское сотрудничество рассматривало и вопросы эффективности лечебной физкультуры при боли в шее. Эксперты не посчитали доказательства, приведенные в исследованиях, достаточными для однозначного утверждения об эффективности ЛФК, хотя ими было рассмотрено 27 различных исследований. Но в то же время специалисты отметили, что лечебная физкультура безопасна, не дает серьезных побочных эффектов и остается перспективным методом. Проблемы, которые возникли у экспертов, связаны с недостаточной выборкой пациентов в исследованиях, а также тем, что их авторы опускали часть необходимых для анализа сведений.
Зато применение парацетамола при нейропатической боли в отдельности или в комбинации с более сильными средствами не нашло подтверждения эффективности. Эксперты не обнаружили клинических испытаний, которые могли бы обосновать действенность этого препарата для пациентов с нейропатией. Анализ исследований, посвященных растительным препаратам, также не принес утешительных для любителей народных средств результатов. Он показал, что растительные средства при нейропатической боли не приносят облегчения.
К выводам о недостатке доказательств высокого качества аналитики Кокрановского сотрудничества пришли, изучив 51 исследование, посвященное манипуляциям и мобилизации при болях в шее. Выяснилось, что при подострой и хронической боли в шее манипуляция приводит к временному улучшению в краткосрочной перспективе. Манипуляция и мобилизация дают временные и доброкачественные побочные эффекты, хотя традиционно принято считать мобилизацию более безопасной.
Один из самых интересных анализов Кокрановского сотрудничества с точки зрения изучения компрессии спинномозговых нервов – это обзор исследований, посвященных эффективности хирургического лечения при стенозе позвоночного канала. Стеноз – это сужение позвоночного канала в нижней части спины, из-за которого происходит защемление спинного мозга и нервных волокон.
Эксперты проанализировали 24 рандомизированных контролируемых исследования с участием более 2 тысяч человек. Качество доказательств эффективности разных видов хирургического лечения колебалось от низкого до высокого. Такая разница возникла из-за различий в протоколах исследований. Аналитики пришли к заключению, что декомпрессия в сочетании с фиксацией не эффективнее хирургического вмешательства без фиксации. Хотя спинальные имплантаты показали лучшие результаты, чем декомпрессия с фиксацией, все же не было выявлено существенных различий в эффективности между декомпрессией с имплантатами и без них.
Синдром лестничной мышцы – группы симптомов, связанных со сдавлением и повреждением нервов в реберно-ключичном промежутке. Этот синдром проявляется болью, онемением, слабостью в области шеи, плеч и рук. В 2014-м эксперты проанализировали исследования, посвященные лечению синдрома лестничной мышцы. Они столкнулись с несколькими трудностями, в первую очередь – с отсутствием общепринятых стандартов для установления диагноза СЛМ.
Тем не менее, аналитики провели поиск клинических испытаний по лечению синдрома, им удалось разыскать 2 клинических испытания. Системный обзор показал, что не существует достаточных доказательств, будто заявленные меры помощи при СЛМ действительно помогают облегчить боль. В том числе не нашла убедительного обоснования и методика удаления одного из ребер с целью уменьшения компрессии.
Если подытожить результаты исследований, можно сказать, что хирургическое лечение туннельных синдромов дает отличные результаты. Однако пока что эксперты не могут назвать наиболее безопасные и эффективные методы вмешательства.
Растительные препараты и всевозможные народные средства для снятия нейропатической боли не работают, а если для кого-то они оказываются действенными, скорее всего, имеет место эффект плацебо.
Для облегчения боли лучше прибегать к помощи НПВС, но парацетамол при нейропатии бесполезен: его не стоит принимать ни в качестве самостоятельного средства, ни в сочетании с другими препаратами. Многие методы лечения еще недостаточно изучены: например, лечебная физкультура. Тем не менее, практикующие врачи, полагаясь на собственный опыт и знания, могут рекомендовать их пациентам.
Автор материала: Ольга Глаголева
Понравилась статья? Поделись с друзьями!
Также стоит почитать:
Загрузка...
































 Важно знать:
Важно знать: Полезно:
Полезно: Интересно:
Интересно:




