Хирургическое лечение позвоночно-спинномозговой травмы
Лечения больных с неблагоприятными последствиями позвоночно-спинномозговой травмы
Авторы провели исследование, посвященное обобщению и анализу результатов хирургического лечения больных с неблагоприятными последствиями позвоночно-спинномозговой травмы.
Актуальность данной проблемы определяется тем обстоятельством, что, к сожалению, в большинстве регионов России отсутствует отлаженная рациональная система организации специализированной помощи пострадавшим с острой позвоночно-спинномозговой травмой и не работают современные протоколы хирургического лечения данной патологии.
Большинство пациентов в порядке скорой помощи поступает в нейрохирургические и травматологические отделения лечебных учреждений, которые не располагают современным диагностическим и лечебным оборудованием, а хирурги не имеют достаточной подготовки и опыта по вопросам неотложной хирургии позвоночника.
Авторы провели двухцентровое исследование результатов предшествовавшего хирургического лечения пациентов с осложнённой и неосложнённой травмой позвоночника и на основании анализа данных выработали алгоритм оперативных пособий.
Материалом настоящего исследования явились 614 наблюдений больных, лечившихся в клиниках НИИ скорой помощи им. И.И. Джанелидзе и РНИИТО им. P.P. Вредена по поводу неблагоприятных последствий позвоночно-спинномозговой травмы.
В данной группе было 362 (58,9%) мужчины и 252 (41,1%) женщины. Возраст больных варьировал в пределах от 17 до 62 лет и в среднем составил 28,7+4,2 лет. Приблизительно в половине наблюдений - 317 (51,6%) - ПСМТ локализовалась в так называемом «переходном» отделе позвоночника (Тh1-L2), в 161 (26,2%) наблюдении - в грудном отделе (Th1-Th10), еще реже, в 71 (11,6%) наблюдении - на уровне L3-L5 позвонков и в 65 (10,6%) наблюдений - в шейном отделе позвоночника.
515 (83,9%) из 614 больных при поступлении имели в той или иной степени выраженные неврологические расстройства как последствия ПСМТ. Распределение выраженности неврологического дефицита у пациентов по шкале ASIA/IMSOT было таковым: А - 128 (20,8%) больных, В - 133 (21,7%), С - 149 (24,3%), D -59 (9,6%). 145 (23,4%) больных не имели неврологических расстройств и были включены в группу Е.
Сроки, прошедшие с момента получения травмы, колебались в пределах от 2,5 мес. до 15 лет и в среднем составили 10,5 мес. Большинство пациентов - 272 (44,3%) человека пострадало в дорожно-транспортных происшествиях, около трети - 209 (34,0%) - при падении с различной высоты, остальные больные -при иных, значительно более редких обстоятельствах. В анализируемой группе больных преобладали пациенты, получившие повреждения позвоночника по механизму компрессии - 308 (50,2%) человек.
Согласно широко распространенной во всем мире классификации Е Magerl с соавторами (2001), эти повреждения относятся к типу А Меньшие доли составили дистракционные (тип В) - 151 (24,6%) пациент - и ротационные (тип С) - 155 (25,2%). 566 (92,2%) больных поступили в удовлетворительном состоянии, остальные 48 (7,8%) - в состоянии средней тяжести.
Протокол обследования больных включал изучение жалоб, соматического, ортопедического и неврологического статусов, проведение обзорной рентгенографии с определением величин посттравматических и компенсаторных деформаций позвоночника и его баланса, КТ- и МРТ-исследований, по показаниям - позитивной миелографии (ПМГ), электронейромиографии (ЭНМГ). Больные наблюдались в динамике: в течение первых 2 недель после оперативного лечения, затем через 3, 6 и 12 мес.
Причины и основные патологические состояния заболеваний мозга
В задачи исследования входило изучение причин и основных патологических состояний, обусловивших неудовлетворительные анатомо-функциональные результаты предшествовавшего лечения и на этой основе - разработка оптимальной хирургической тактики у больных с неблагоприятными последствиями позвоночно-спинномозговой травмы.
Анализ результатов лечения больных на предшествующих этапах показал, что основными причинами низкого качества жизни пациентов являются:
- стойкий и (или) нарастающий неврологический дефицит - 469 (76,4%) человек;
- выраженный вертеброгенный и (или) корешковый болевой синдром - 416 (67,8%);
- выраженные статические расстройства - 377 (61,4%);
- неудобства и косметические проблемы, связанные с порочной формой позвоночного столба - 297 (48,4%);
- длительная лихорадка и хроническая интоксикация - 89 (14,5%).
Комплексное предоперационное обследование, проведенное в клиниках, позволило установить основные патологические состояния, главным образом обусловившие неудовлетворительные анатомо-функциональные результаты лечения больных, перенесших позвоночно-спинномозговую травму.
Таковыми явились:
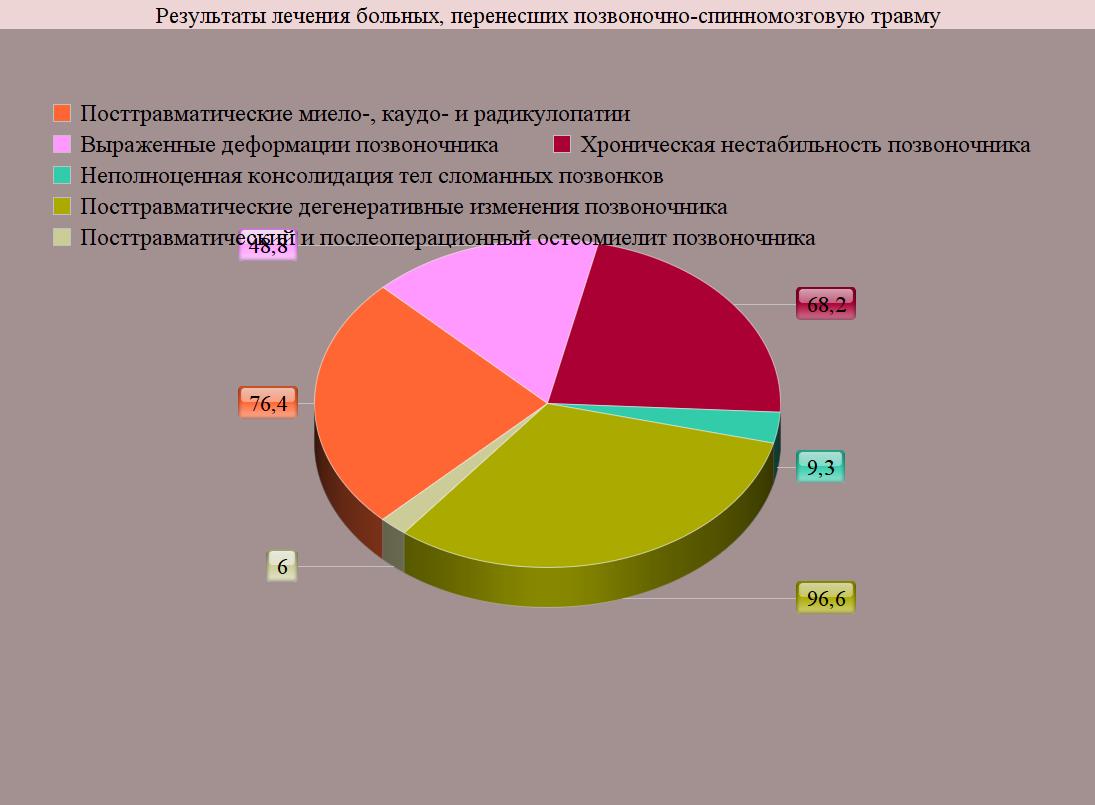
- посттравматические миело-, каудо- и радикулопатии - 469 (76,4%) человек, причем, более чем у 90% (425) этих больных были диагностированы объективные признаки сохраняющейся компрессии нервно-сосудистых образований позвоночного канала;
- выраженные деформации позвоночника - 297 (48,8%);
- хроническая нестабильность позвоночника - 419 (68,2%);
- неполноценная консолидация тел сломанных позвонков - 57 (9,3%);
- посттравматические дегенеративные изменения в поврежденных и других сегментах позвоночника - 593 (96,6%);
- посттравматический и послеоперационный остеомиелит позвоночника - 37 (6,0%) пациентов.
Анализ данных комплексного клинико-лучевого обследования, диагностика всех патологических состояний и их выраженности лежали в основе разработки индивидуального плана хирургического лечения для каждого больного.
Стандартный объем хирургического лечения включал следующие основные элементы:
- декомпрессия спинного мозга и его корешков;
- мобилизация позвоночника;
- коррекция посттравматических деформаций позвоночного столба;
- реконструкция передней опорной колонны; сподилодез.
Программа хирургического лечения была реализованы в один этап у 507 (82,6%) больных, в два этапа-у 107 (17,4%).
Декомпрессия спинного мозга и его корешков
Декомпрессия спинного мозга и его корешков. По данным проведенного предоперационного обследования, у 425 (90,6%) из 469 больных с наличием неврологического дефицита было установлено наличие признаков сдавления спинного мозга и (или) его корешков, что служило основанием для выполнения декомпрессии нервно-сосудистых образований позвоночного канала в качестве одного из главных элементов хирургического лечения.
У большинства из этих больных имело место переднее сдавление спинного мозга и (или) его корешков (347 наблюдений или 81,4%), реже констатировали комбинированное (переднее и заднее) - 52 (12,2%) или заднее сдавление - 26 (6,2%).
При выборе доступа для проведения декомпрессии руководствовались принципом, что предпочтительно осуществлять декомпрессию со стороны действия компримирующего фактора. Поэтому, за редкими исключениями, для ликвидации переднего сдавления использовали передний доступ, заднего сдавления - задний доступ, комбинированного - комбинированный передний и задний доступы.
Отступления от данного принципа касались прежде всего наблюдений с локализацией комбинированного или переднего сдавления в грудном отделе позвоночника, когда у 39 больных декомпрессию выполняли из расширенного заднего доступа (двухсторонней костотрансверзэктомии).
Мобилизация позвоночника. Необходимость проведения мобилизации была обусловлена тем обстоятельством, что с течением времени посттравматическая деформация позвоночного столба становилась все более и более ригидной. Поэтому для проведения полноценной коррекции выраженных деформаций позвоночника было необходимо выполнить передний, задний или комбинированный (передний и задний) релиз, острым путем пересекая образовавшиеся рубцы и костные блоки, формирующие морфологический субстрат ригидности.
В результате ретроспективного анализа эффективности различных способов мобилизации позвоночника были предложены наиболее рациональные, с нашей точки зрения, программы ее выполнения в конкретных клинических ситуациях.
Резекцию передних отделов тела сломанного позвонка и смежных межпозвонковых дисков мы рекомендуем использовать при небольших кифотических деформациях (до 30° в грудном отделе позвоночника и до 20° - в шейном и поясничном) и мобильных структурах заднего опорного комплекса.
При небольших кифотических деформациях (до 30° в грудном отделе позвоночника и до 20° - в поясничном) и ригидных структурах заднего опорного комплекса эффективны два варианта хирургической мобилизации:
- циркулярная вертебротомия на уровне одного или двух позвоночных сегментов;
- педикулярная субтракционная остеотомия.
И, наконец, при грубых ригидных кифотических деформациях позвоночника, превышающих 40° в грудном и 30° - в поясничном отделах позвоночника целесообразно прибегать к спондилэктомии сломанного позвонка на вершине деформации.
Коррекция посттравматических деформаций позвоночного столба
Коррекция посттравматических деформаций позвоночного столба. Коррекция посттравматических деформаций позвоночного столба осуществлялась несколькими способами:
- путем позиционирования пациента на операционном столе с последующей внутренней фиксацией;
- в процессе интраоперационного применения съемных устройств (например, различных дистракторов) с последующей внутренней фиксацией;
- с использованием репозиционных возможностей стабилизирующей системы (например, транспедикуллярной);
- применением внешнего аппарата на основе транспедикулярных винтов.
При небольших посттравматических кифотических деформациях (до 30° в грудном отделе позвоночника и до 20° - в шейном и поясничном), в зависимости от первичного механизма травмы корригирующий маневр заключался в применении дистракционного усилия по вентральной колонне позвоночника (при компрессионном типе повреждения) или компрессионного усилия по заднем колонне (при дистракционном типе повреждения).
В подавляющем большинстве этих случаев корригирующий маневр осуществляли с использованием репозиционных возможностей стабилизирующих систем в простой компоновке с коротким рычагом воздействия (например, 4-6-винтовой транспедику лярной системы на 1-2 поврежденных сегмента) или съемных репозиционных приспособлений (например, дистракторов). Выбор способа внутренней фиксации, как правило, определялся в соответствии с доступом: передний доступ - передняя фиксация, задний доступ - задняя фиксация.
В то же время, при больших величинах кифотической деформации позвоночника для проведения полноценной коррекции необходимо было обязательно сочетать дистракционные усилия на передней колонне с компрессией по задней колонне позвоночника. В этих ситуациях стандартом являлось применение протяженных задних многоопорных (8-12 элементов, преимущественно транспедикулярных) спинальных систем, использующих длинные рычаги воздействия.
У 38 пациентов с большими посттравматическими кифотическими деформациями корригирующее усилие производили постепенно с использованием внешнего аппарата на основе транспедикулярных винтов. В этих наблюдениях после выполнения полноценной коррекции деформации в процессе второго этапа хирургического лечения внешнюю фиксацию заменяли внутренней.
Реконструкция вентральных опорных структур. Одним из основных принципов реконструктивной хирургии неблагоприятных последствий позвоночно-спинномозговой травмы являлось достижение адекватного эффекта «передней поддержки», то есть восстановление полноценной опорное™ вентральной колонны и ее возможности нести физиологические нагрузки.
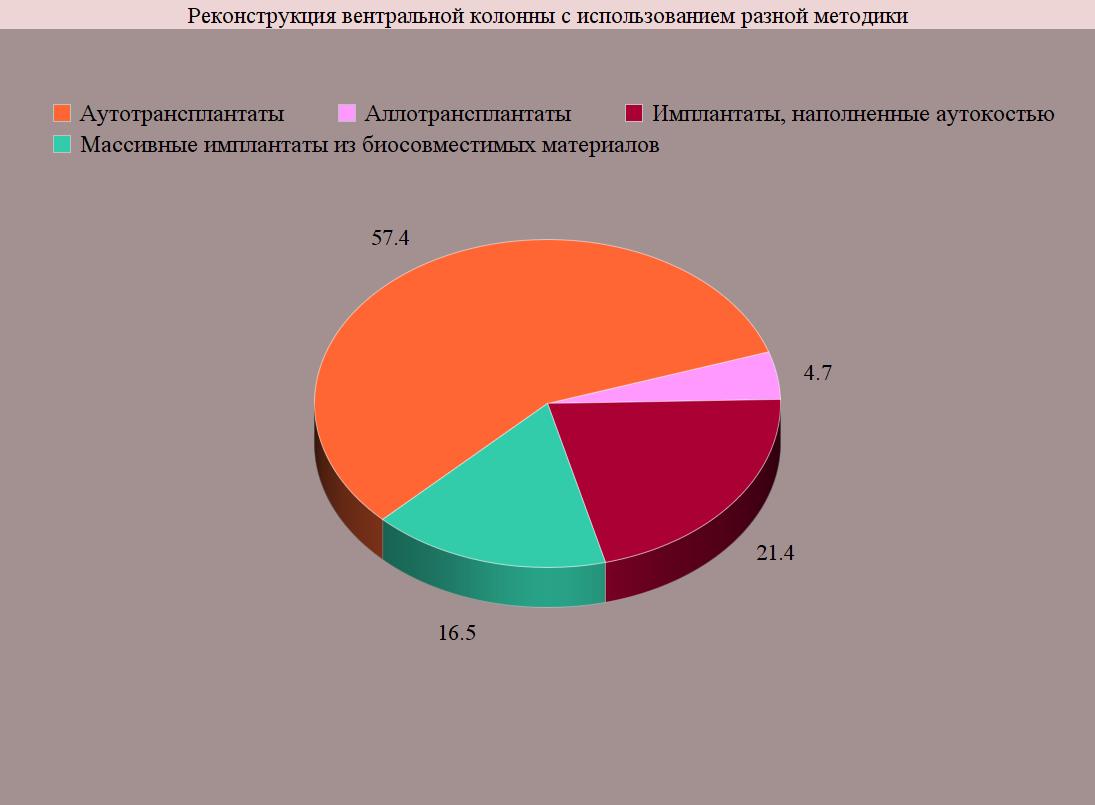
Поэтому в 449 наблюдениях (73,1%) были выполнена реконструкция вентральной колонны с использованием:
- аутотрансплантатов (258 или 57,4%);
- аллотрансплантатом (21 или 4,7%);
- полыми металлическими имплантатами, наполненными аутокостью (96 или 21,4%);
- массивными имплантатами из биосовместимых материалов (биоситалл, никелид титана, углеродистый углерод и др.) в сочетании с аутокостью (74 или 16,5%).
Виды спондилодеза
Спондилодез. Во всех случаях оперативные вмешательства завершали выполнением спонди-лодеза: в 251 наблюдении - только переднего (40,9%), в 165 наблюдениях - только заднего (26,9%) и в 198 наблюдениях (32,2%) переднего и заднего. В качестве основного пластического материала более чем в 96% случаев использовали аутокость.
Общая частота осложнений составила 6,2%. В структуре осложнений преобладали поверхностная (2,8%) и глубокая инфекция (1,1%) послеоперационных ран, развитие псевдоартрозов (1,2%). В единичных наблюдениях имели место гематораксы, миграция трансплантатов, пневмонии, тяжелая мочевая инфекция. Летальность составила (0,7% или 4 случая).
Результаты хирургического лечения были прослежены в сроки от 1 года до 10 лет. Из 469 пациентов с наличием неврологических расстройств полного регресса неврологического дефицита удалось добиться у 43 пациентов (9,2%), частичного, в среднем, на 1 ступень - у 241 (51,4%). Нарастание неврологических расстройств было отмечено у 9 больных (1,9%).
Только 89 (21,4%) из 416 пациентов, жаловавшихся вертеброгенную или корешковую боль до оперативного лечения, отмечали у себя наличие болевого синдрома, но значительно меньшей интенсивности. Жалобы на выраженную боль в спине после операции предъявляли только 3 пациента.
Оценка результатов достигнутой коррекции выраженных посттравматических деформаций позвоночного столба показала высокую эффективность проведенного хирургического лечения. Практически у всех оперированных пациентов удалось достигнуть физиологических величин грудного кифоза шейного и поясничного лордозов, а также состояния баланса туловища. Средние величины коррекции деформаций составили 28,2° в грудном отделе, 17,7° - в шейном и 23,4° - в поясничном.
Ссылки по теме:
- Стеноз спинномозгового канала
- Мозг и память
- К лечению сочетанной позвоночно-спинномозговой травмы
- Тактика хирургического лечения при позвоночно-спинномозговой травме шейной локализации
Автор материала Елена Васильева, врач общей практики специально для Spinet.ru
Понравилась статья? Поделись с друзьями!
Также стоит почитать:
Загрузка...



























 Важно знать:
Важно знать: Полезно:
Полезно: Интересно:
Интересно:










