Бесплодие: признаки, причины, диагностика, лечение
 Проблемы с фертильностью наблюдаются примерно у 15% пар, желающих стать родителями. Лечение бесплодия невозможно без качественной диагностики. Она проводится по определенному алгоритму, направленному на выявление причин, начиная от самых распространенных и постепенно доходя до самых редких. Однако случается так, что даже детальнейшее обследование не всегда помогает разобраться в ситуации. Нередко нарушения кроются на клеточном уровне, причем такие расстройства есть практически у всех пар, столкнувшихся с проблемой бесплодия.
Проблемы с фертильностью наблюдаются примерно у 15% пар, желающих стать родителями. Лечение бесплодия невозможно без качественной диагностики. Она проводится по определенному алгоритму, направленному на выявление причин, начиная от самых распространенных и постепенно доходя до самых редких. Однако случается так, что даже детальнейшее обследование не всегда помогает разобраться в ситуации. Нередко нарушения кроются на клеточном уровне, причем такие расстройства есть практически у всех пар, столкнувшихся с проблемой бесплодия.
По каким признакам можно определить бесплодие
О бесплодии врачи говорят в том случае, если у пары не получается забеременеть в течение 1 года. При этом неспособность зачать ребенка констатируется в том случае, если соблюдены еще 2 условия (2 признака):
-
половая жизнь отличается регулярностью, то есть в неделю имеют место 3 половых контакта (при более частой интимной близости сперматозоиды не успевают «набраться сил», а при более редкой – погибают раньше времени, что может быть одной из причин бесплодия);
-
не используются средства контрацепции, в т.ч. все половые акты оказываются завершенными (сперма остается какое-то время во влагалище), и половая жизнь происходит в фертильные дни в том числе, то есть не применяется календарный метод контрацепции.
Но не всегда паре следует ждать 1 год, чтобы понять, что есть признаки бесплодия. Решительные действия иногда следует предпринимать и раньше. Так, если возраст женщины старше 35 лет, то уже через полгода надо начинать обследование, если попытки зачатия оказываются безуспешными. Такой заблаговременный подход позволит не растратить и без того начавший свое снижение овариальный резерв (это количество фолликулов в яичниках). К тому же, раньше начинать обследование стоит, если до этого у женщины были выявлены гинекологические заболевания, или более 2 беременностей закончились самопроизвольными выкидышами.
Причины бесплодия
Причины бесплодия условно делятся на 2 вида – женские и мужские. Иногда диагноз может быть комбинированным, если нарушения выявлены у обоих партнеров. По статистике, несколько чаще определяется женская инфертильность, однако в последнее время возросла доля мужских причин. Поэтому провериться должны оба партнера, причем начинать обследование и сдавать анализы следует одновременно.
Наиболее распространенные причины бесплодия выглядят следующим образом:
-
Отсутствие овуляции – яйцеклетка не выходит из яичника. Основной клинический признак в этом случае нерегулярность менструаций и изменение характера менструального цикла (укорочение, удлинение). Однако есть женщины, у которых цикл не изменен, но овуляция не происходит. В такой ситуации только дополнительное обследование поможет выявить причину фертильных нарушений. Обычно женщины делают анализ на гормоны и УЗИ.
-
Нарушение проходимости маточных труб. Чаще всего такая ситуация является признаком воспалительного процесса органов малого таза. В трубах может скапливаться жидкость, формироваться спайки или нарушаться их нормальная перистальтика, направленная в сторону маточной полости. Все это повышает вероятность постановки диагноза бесплодие, одновременно с этим возрастают риски и внематочной беременности. Таким женщинам рекомендуется провериться на урогенитальную инфекцию.
-
Эндометриоз. Это заболевание, при котором клетки эндометрия (слизистой оболочки матки) появляются за пределами маточной полости – в толще мышечного слоя, в яичниках, маточных трубах, брюшине малого таза и т.д. Один из самых частых признаков этого заболевания – «беспричинные» боли в нижних отделах живота, боли при половом акте и болезненные менструации. Однако не всегда имеются типичные симптомы, а постановка диагноза представляет определенные сложности. Требуется проведение расширенного обследования, иногда – и инвазивного.
-
Перенесенные операции на органах малого таза. Это одна из причин формирования спаек, сдавливающих маточные трубы извне, что нарушает процесс продвижения яйцеклетки. К тому же, спайки в женском организме могут окутывать и яичник, нарушая овуляцию.
-
Миома матки. В качестве причин бесплодия наибольшую опасность представляют те узлы, которые деформируют маточную полость. Чтобы провериться на этот счет, делается УЗИ (иногда с введением жидкости в полость матки) или гистероскопия (осмотр полости матки с помощью эндоскопического оборудования).
Более редкими причинами женского бесплодия являются аномалии развития матки, иммунологические нарушения, генетические отклонения и другие.
Выявление причины бесплодия крайне важно. От этого будет зависеть лечение и прогноз в отношении собственной фертильной функции.
Виды бесплодия
Женское бесплодие бывает нескольких видов:
-
Ановуляторная инфертильность, которая чаще всего связана с эндокринными факторами. В такой ситуации либо фолликул не созревает, либо созревает, но яйцеклетка так и не выходит из него в середине цикла. На ановуляторный механизм бесплодия могут указывать нарушения менструального цикла, наличие ожирения, избыточного оволосения в несвойственных местах и т.д.
-
Трубная инфертильность. Проблемы с зачатием обусловлены непроходимостью маточных труб или нарушением их функционального состояния, когда фимбрии трубы не могут приблизиться к доминантному фолликулу или из-за измененной перистальтики не могут продвигать яйцеклетку по половому тракту. Трубный фактор чаще всего связан с воспалительными заболеваниями матки, придатков, а также неоднократными выскабливаниями маточной полости.
-
Маточная форма инфертильности. Именно в матке происходит имплантация оплодотворенной яйцеклетки, поэтому этот процесс могут нарушать аномалии развития (например, двурогая матка), миома матки, деформирующая полость, тонкий эндометрий, спайки в полости матки и т.д. Лечить такой вид бесплодия достаточно сложно.
-
Шеечная форма инфертильности. Этот вариант связан с нарушением анатомии шейки матки после воспалительных процессов, «прижигания» эрозии, травматичных манипуляций (аборты, осложненные роды).
-
Бесплодие, ассоциированное с эндометриозом. Это состояние, при котором слизистая оболочка матки обнаруживается за ее пределами в половых органах и/или в экстрагенитальных очагах. Механизм такого бесплодия очень сложный. Это и иммунный дисбаланс, и гормональные нарушения, и спаечный процесс, и нарушение овуляции, и серьезные клеточные изменения.
-
Иммунное бесплодие. Связано с выработкой антиспермальных антител и других иммунных факторов, которые способны нейтрализовать мужские половые клетки и не дать им возможности «встретиться» с яйцеклеткой.
Диагностика бесплодия
 Ни один из самых современных методов обследования не может установить диагноз бесплодия «без практики». Другими словами, никто из гинекологов не может женщине заранее сказать, что она бесплодна, кроме тех редких случаев, когда отсутствует матка, яичники или маточные трубы. Чтобы сделать заключение о бесплодии, пара должна вести регулярную половую жизнь. И если не удается забеременеть в течение 1 года (а иногда и полугода), устанавливается соответствующий диагноз. После этого сдаются анализы, и проходятся инструментальные обследования для того, чтобы выявить причину бесплодия.
Ни один из самых современных методов обследования не может установить диагноз бесплодия «без практики». Другими словами, никто из гинекологов не может женщине заранее сказать, что она бесплодна, кроме тех редких случаев, когда отсутствует матка, яичники или маточные трубы. Чтобы сделать заключение о бесплодии, пара должна вести регулярную половую жизнь. И если не удается забеременеть в течение 1 года (а иногда и полугода), устанавливается соответствующий диагноз. После этого сдаются анализы, и проходятся инструментальные обследования для того, чтобы выявить причину бесплодия.
Обследование на бесплодие
Первичная диагностика при наличии женского и мужского бесплодия направлена на поиск ответов в отношении следующих вопросов:
-
Происходит ли у женщины овуляция?
-
Проходимы ли маточные трубы, и нет ли аномалий развития?
-
Не нарушена ли фертильность спермы у мужчины?
Чтобы найти ответы на эти вопросы и выявить наиболее частые причины бесплодия, проверяться начинают оба супруга. Для этого делается УЗИ с тщательной оценкой яичников и эндометрия, проводятся гормональные и общеклинические анализы, а также более инвазивные процедуры. Исходя из установленного диагноза, планируется программа дальнейшей диагностики и начинается лечение.
Какие анализы нужно сдать на бесплодие?
Как мы уже говорили выше, бесплодие – это проблема пары в целом. Поэтому обследование должны начинать сразу оба супруга. Женщина должна посетить гинеколога, а мужчина – андролога. Помимо объективного осмотра врачи составляют индивидуальную программу диагностики. Она включает в себя следующие обследования:
-
Фолликулометрия – это слежение за ростом доминантного фолликула и появлением желтого тела в середине цикла в яичнике, что будет указывать на произошедшую овуляцию. Домашние тесты на овуляцию не отличаются особой точностью, поэтому могут использоваться только с целью первичной оценки. Иногда женщине могут рекомендовать определение лютеинизирующего гормона и прогестерона в крови, чтобы оценить гормональные механизмы овуляции.
-
Ультразвуковая или рентгенологическая метросальпингография. Эти обследования помогают изучить состояние полости матки и проходимость маточных труб. В тех случаях, когда у женщины выявлены патологические процессы, и планируется лапароскопия, то проходимость труб оценивают интраоперационно по степени поступления раствора метиленового синего в брюшную полость. Это является самым достоверным методом диагностики их состояния.
-
Определение антимюллерова и фолликулостимулирующего гормона, эстрадиола на 2-5-й день менструального цикла в сочетании с УЗИ на 5-7-й день. Такое комплексное обследование помогает оценить овариальный резерв. Уменьшение количества фолликулов в яичниках всегда ассоциировано со сниженной вероятностью зачатия.
-
Расширенное гормональное обследование помогает оценить общий эндокринный фон организма и выявить скрыто протекающие нарушения в женском организме.
-
ПЦР-исследования для определения урогенитальных инфекций – микоплазмоза, уреаплазмоза, хламидиоза, гонореи, трихомониаза и т.д.
-
Пайпель-биопсия эндометрия для морфологической оценки состояния слизистой оболочки. Это позволяет диагностировать рецепторные нарушения, воспалительные процессы и другие патологические синдромы.
На первичном этапе диагностики бесплодия мужчина должен сдать спермограмму и мазки из уретры. Интерпретацию результатов обычно проводит уролог-андролог. И, если выявлены нарушения, то назначаются дополнительные исследования для установления природы репродуктивных нарушений.
Лечение бесплодия
 Программа лечения бесплодия зависит от его формы. При ановуляторной инфертильности устраняются гормональные нарушения, после чего оценивается наличие овуляции. Если же она не появилась на благоприятном фоне, то проводится ее стимуляция гормональными лекарствами. Также немаловажное значение отводится нормализации массы тела. На состояние фертильности негативно сказывается как ожирение, так и дефицит массы тела. Чтобы оценить массо-ростовые соотношения, определяется индекс Кетле. Если вес отклонен от нормы, то лечить метаболические нарушения помогает эндокринолог.
Программа лечения бесплодия зависит от его формы. При ановуляторной инфертильности устраняются гормональные нарушения, после чего оценивается наличие овуляции. Если же она не появилась на благоприятном фоне, то проводится ее стимуляция гормональными лекарствами. Также немаловажное значение отводится нормализации массы тела. На состояние фертильности негативно сказывается как ожирение, так и дефицит массы тела. Чтобы оценить массо-ростовые соотношения, определяется индекс Кетле. Если вес отклонен от нормы, то лечить метаболические нарушения помогает эндокринолог.
При трубном бесплодии может проводиться лечение, направленное на подавление воспалительного процесса, если он еще не привел к формированию спаек (назначаются противовоспалительные, антибактериальные и рассасывающие лекарства), или хирургическое восстановление проходимости маточных труб, если спайки уже сформировались. Иногда при этой форме сразу может быть рекомендовано ЭКО. Это самая «благодарная» форма для методов вспомогательной репродукции – эффективность такого лечения очень высокая.
Маточный вариант бесплодия в зависимости от выявленной патологии лечится разными способами. Это может быть удаление миоматозных узлов, деформирующих полость матки; рассечение спаек, лечение воспалительного процесса и т.д. При «тонком» эндометрии лечат лекарствами (натуральными эстрогенами), чтобы увеличить толщину слизистой.
При иммунной форме бесплодия может оказаться полезной лимфоцитиммуннотерапия. Этот метод консервативного лечения заключается в введении в организм женщины антигенов мужа. Такая терапия «тренирует» женский иммунитет не «замечать» чужеродный генетический материал, что создает благоприятные условия для зачатия.
Таким образом, вариант направленного лечения бесплодия напрямую зависит от результатов проведенной диагностики. Однако помимо специфических подходов для восстановления женской фертильности применяются и общие подходы.
При бесплодии практически всегда имеются нарушения на клеточном и молекулярном уровне. Зачастую они провоцируются влиянием стресса, в т.ч. на фоне своей неполноценности в связи с невозможностью забеременеть, вредными привычками, плохой экологической обстановкой, недосыпанием (ночной сон менее 8 часов), малоподвижным образом жизни, нерациональным и несбалансированным питанием. Один или несколько перечисленных факторов практически всегда присутствуют в жизни современной женщины, нанося непоправимый удар по репродуктивной системе. У кого-то она может вовремя мобилизоваться, а у кого-то – нет, оказываясь особенно уязвимой, что клинически и проявляется в виде различных нарушений фертильности, крайней степенью которых является бесплодие.
Аллопатическая медицина пытается найти поломку и устранить те последствия, к которым она приводит. Так, антибиотики и противовоспалительные средства должны купировать инфекционное воспаление, гормональные средства – устранить эндокринные нарушения и «заставить» яйцеклетку созревать, эстрогены – «подрастить» эндометрий и т.д. Но не всегда такой подход оказывается успешным. Так, эффективность комплексной аллопатической терапии даже при правильно установленном диагнозе не превышает 60-70%. Неуспех, наиболее вероятно, связан с отсутствием коррекции молекулярных механизмов и межклеточных взаимодействий.
В связи с этим современная гинекология несколько расширила парадигму медикаментозного лечения бесплодия. В программу помощи репродуктивной системе рекомендуется включать не только аллопатические лекарства, которые по своей сути чужеродны женскому организму, но и нутрицевтики, которые являются представителями нормального биохимического состава организма (он «ждет» эти вещества, чтобы восполнить недостающие запасы). К нутрицевтикам относятся биорегуляторы – это особые комплексы органоспецифических белков, которые помогают восстанавливать утраченные или нарушенные физиологические функции.
Одна пятая химического состава человеческого организма приходится на белки. Многие из них специфичны для определенного органа и отвечают за вполне конкретные функции. Если же в организме имеется недостаток белковых веществ, то начинают развиваться сначала функциональные, а затем и органические изменения. Со временем это приводит к развитию ряда заболеваний, в т.ч. и к нарушению фертильной функции у женщины.
Механизмы биорегуляции особенно активно начали изучаться с конца XX столетия, когда Гюнтер Блобел в 1999 году получил Нобелевскую премию за свое открытие. Оно заключалось в том, что белки имеют особый генетический код в составе своей молекулы. Эти нуклеотидные последовательности определяют характер и направление транспорта белка в клетке, и место его нахождения. В тех случаях, когда процесс саморегуляции нарушается, клетки легко могут быть повреждены неблагоприятными внешними и внутренними факторами. В сочетании с нарушением механизмов самостоятельного восстановления это создает почву для развития системных нарушений. Поэтому для восстановления клеточных и молекулярных механизмов рекомендуется улучшить состояние системы биорегуляции.
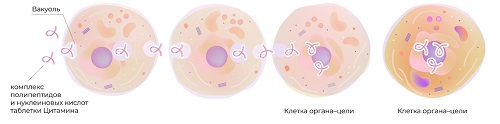
На сегодня во всех развитых странах мира проводятся разработки по созданию цитаминов – биорегуляторных пептидов. Это особые комплексы белков, необходимые для нормальной работы того или иного органа. В частности для яичников было создано уникальное средство Овариамин, содержащее пептиды, нуклеиновые кислоты, витамины и минералы.
Овариамин действует точно в цель. К яичникам средство доставляется путем трансцитоза, который состоит из последовательно сменяющихся фаз эндо- и экзоцитоза. Эндоцитоз представляет собой впячивание внутрь мембраны клетки с образованием пузырька, в котором содержатся поступившие вещества. В первозданном виде они транспортируются до противоположного полюса клетки, затем сливаются с ее мембраной, и комплекс поступает в окружающую среду. Это и есть фаза экзоцитоза. Соседняя клетка поглощает комплекс путем эндоцитоза, на смену которому приходит экзоцитоз, и так продолжается, пока комплекс Овариамин не достигнет яичников.
Овариамин имеет полностью натуральный состав и помогает нормализовать физиологические функции женских гонад. Отличается высокой безопасностью, что подтверждено серией клинических испытаний, и о чем выданы соответствующие сертификаты. Эффективность в восстановлении работы яичников подтверждена Решением Экспертов Института Питания РАМН.
Овариамин помогает улучшить процессы фолликулогенеза и овуляции, повышает защитные функции яичников, помогая им противостоять повреждению. Рекомендуется в рамках подготовки к естественному зачатию, а также перед ЭКО. Овариамин, будучи негормональным средством, помогает откорректировать гормональные нарушения.
Профилактика бесплодия
Профилактика бесплодия у женщин должна начинаться еще до рождения. Так, количество и качество яйцеклеток закладывается во внутриутробном периоде. Поэтому беременная женщина должна особенно внимательно следить за состоянием своего здоровья, рационально питаться, исключить вредные привычки и заранее готовиться к беременности. Это позволит провести качественную антенатальную профилактику возможных нарушений фертильности, в т.ч. бесплодия, у девочки в будущем.
Помимо этого женщина должна регулярно посещать гинеколога (при отсутствии жалоб – 1 раз в год). Это доказано эффективная профилактика воспалительных осложнений. А для снижения риска инфекций с половым путем передачи рекомендуется использовать презервативы. Если же заражение случилось, то необходимо как можно раньше обратиться к врачу и начать лечение выявленной инфекции (причем лечиться должны оба партнера).
Важно подобрать надежный метод предохранения от нежелательной беременности, т.к. аборты повышают риск бесплодия и гинекологических заболеваний у женщин. Это же касается и медикаментозных абортов, когда пациентка принимает лекарства для прекращения гестационного процесса. Лечение негативных последствий может быть очень сложным и длительным, поэтому их проще избежать, благодаря надежной контрацепции.
Профилактика бесплодия – это и прием Овариамина. Средство помогает восстановить клеточные и межклеточные взаимодействия, создавая оптимальные условия для зачатия.
Понравилась статья? Поделись с друзьями!
Также стоит почитать:
Загрузка...



























 Важно знать:
Важно знать: Полезно:
Полезно: Интересно:
Интересно:




